病例分享 | 原发皮肤间变性大细胞淋巴瘤(PC-ALCL)1例
2025-03-20 上海阿克曼病理 上海阿克曼病理 发表于陕西省
73 岁女性左小腿肿块多年复发,经检查确诊为原发性皮肤 CD30 阳性 T 细胞淋巴增殖性疾病。介绍 PC-ALCL 临床、病理特征、诊断及鉴别诊断,其预后较好但易复发 。
病史介绍
女,73岁,主诉为左小腿肿块6年余,再次复发4年半,6年前患者因左小腿肿块到当地医院诊治,在局麻下行左小腿肿块切除术,术后未送病理检测;4年前患者再次复发,大小约花生米样,未做特殊治疗。现为明确肿块性质遂来我院就诊。
专科检查:
左小腿皮肤上可见一隆起肿物,大小10*8.5*2.2cm,边界不清,灰白、灰红,活动度差。
辅助检查:
● MRI示:左小腿内侧散在肿块,考虑恶性;左小腿皮下及肌肉内散在小结节,伴左小腿水肿,转移待排。
● 超声示:左侧腹股沟、左侧腘窝可见淋巴结,建议密切观察;右侧腹股沟、双侧髂血管旁未见明显肿大淋巴结。
大体所见:
(左小腿带皮组织)送检组织大小13*8.5*4.5cm,皮肤大小12.5*8cm,皮肤上见肿物大小10*7.5*2cm,呈多结节状,切面灰黄、质中,部分有黏液光泽,肿物隆起皮肤1.7cm,肿物表面有糜烂。
镜下形态:
皮下组织内见黏连成片的、大量淋巴细胞样细胞浸润性生长,浸润皮肤真皮近全层,表皮不累及;可见小血管增生,瘤细胞围绕血管分布,肿瘤细胞异型性明显,肿瘤细胞体积较大,多形性,胞浆丰富,部分胞浆透亮,核形不规则,可见多个核仁及核分裂像,核偏位,染色质粗糙状或块状。背景中夹杂少量中性粒细胞、嗜酸性粒细胞、浆细胞及灶性小淋巴细胞等细胞。
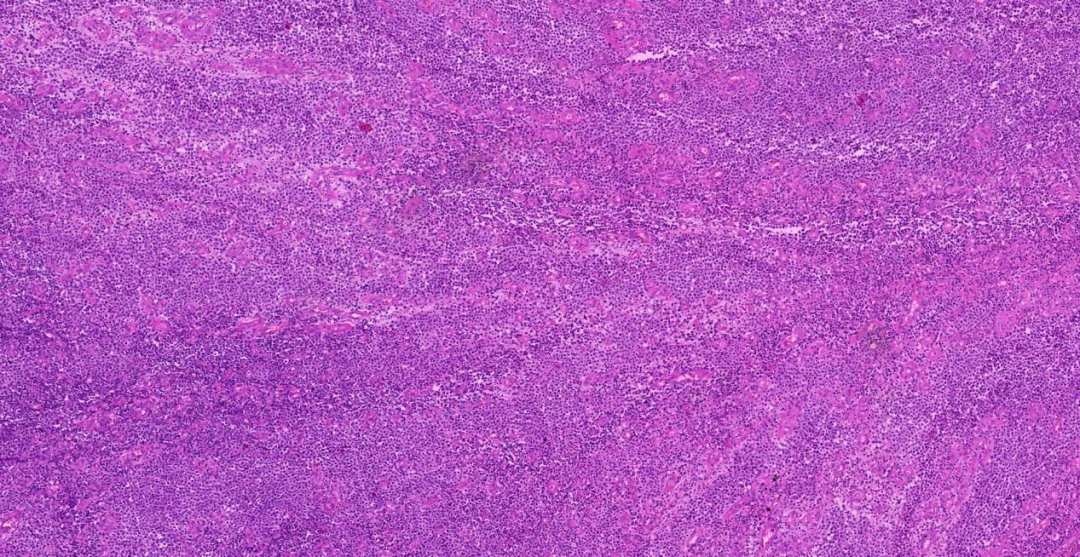
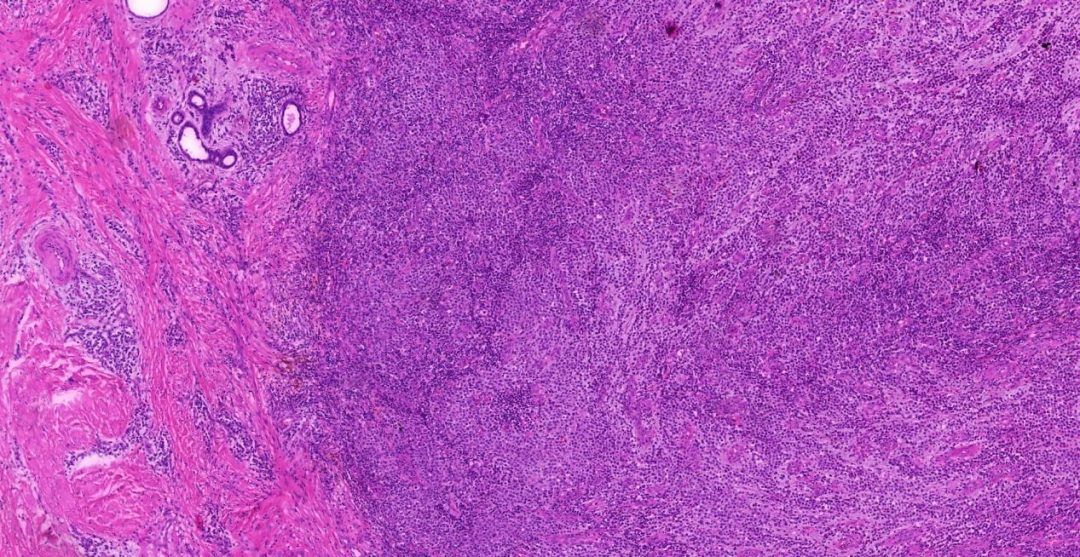
低倍镜下(5X)肿瘤细胞未侵及表皮即未见亲表皮现象,真皮近全层大量淋巴细胞样细胞浸润性、弥漫性生长,肿瘤细胞围绕血管浸润分布;

中倍镜下(20X)可见血管内皮增生,背景中少量小淋巴细胞、中性粒细胞、嗜酸性粒细胞等混杂浸润;
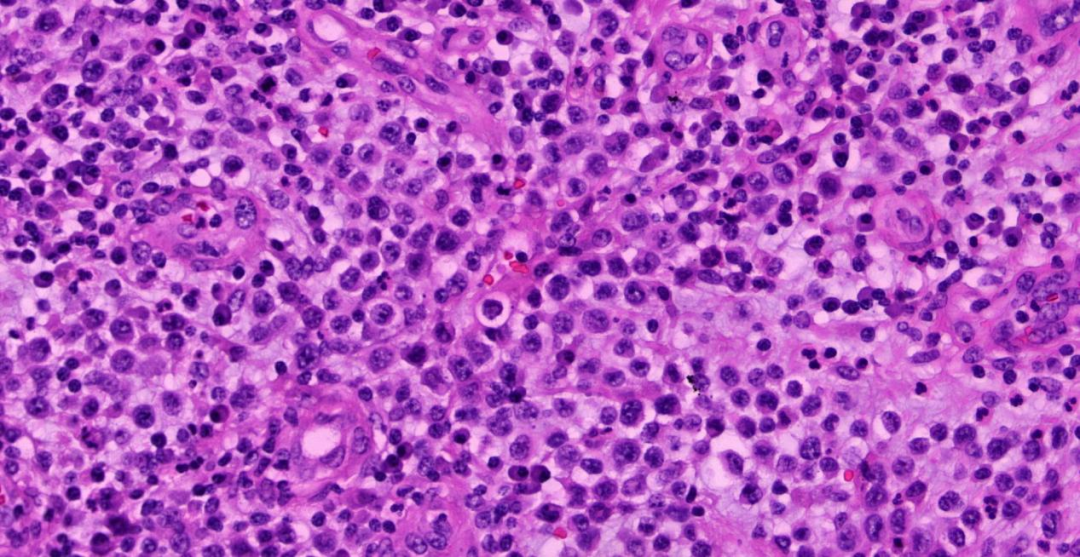
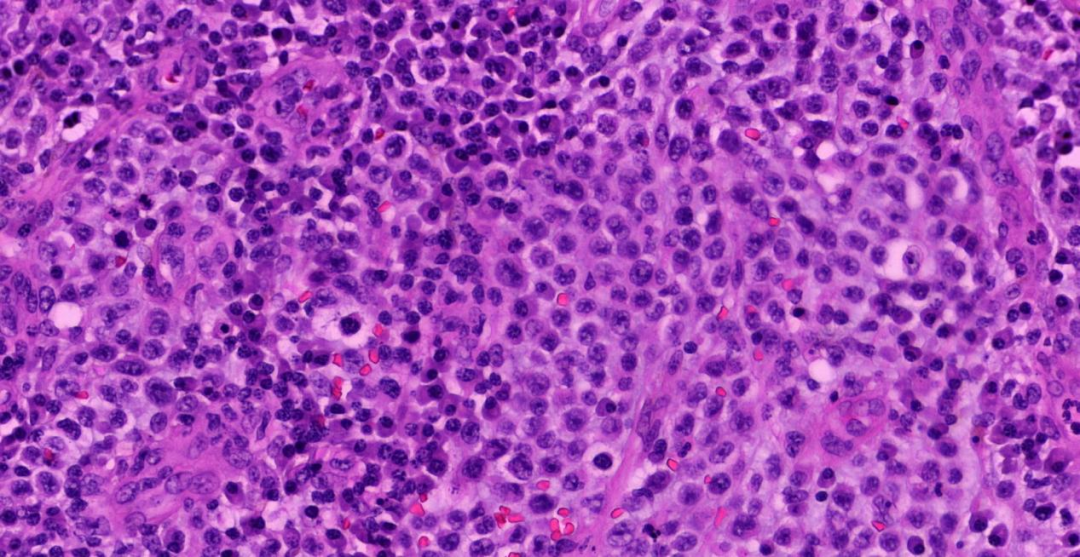
高倍镜下(40X)可见异型性明显的淋巴细胞成片分布,体积较大,核偏位,可见不规则核仁及病理性核分裂像;
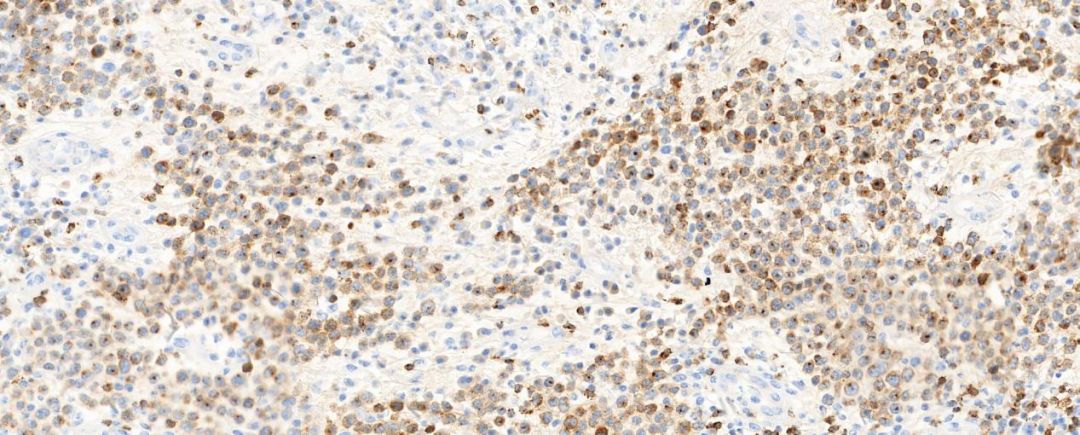
图1 肿瘤细胞CD2阳性表达
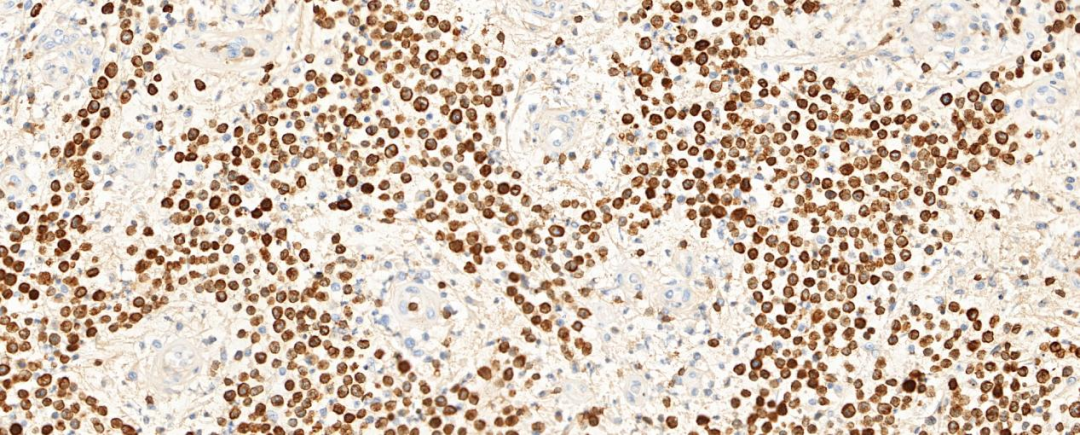
图2 肿瘤细胞CD3阳性表达
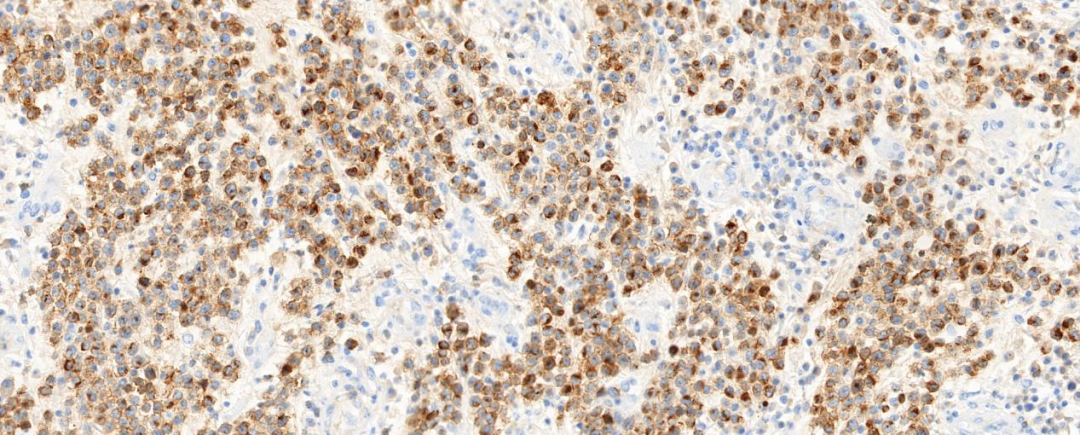
图3 肿瘤细胞CD4阳性表达
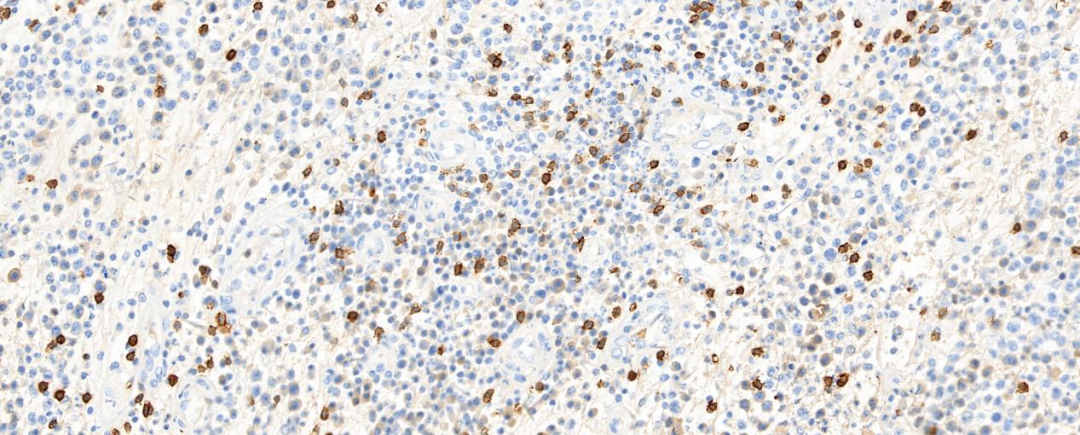
图4 肿瘤细胞CD8阴性表达
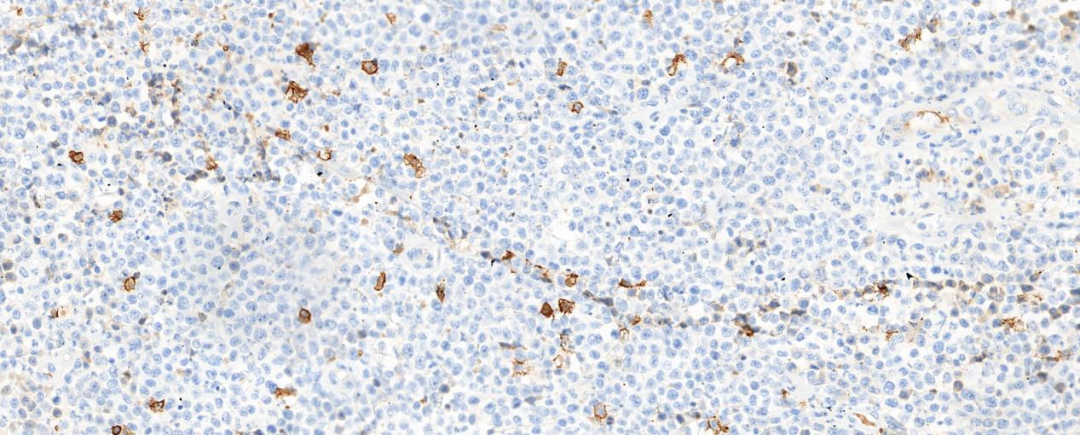
图5 肿瘤细胞CD20阴性表达
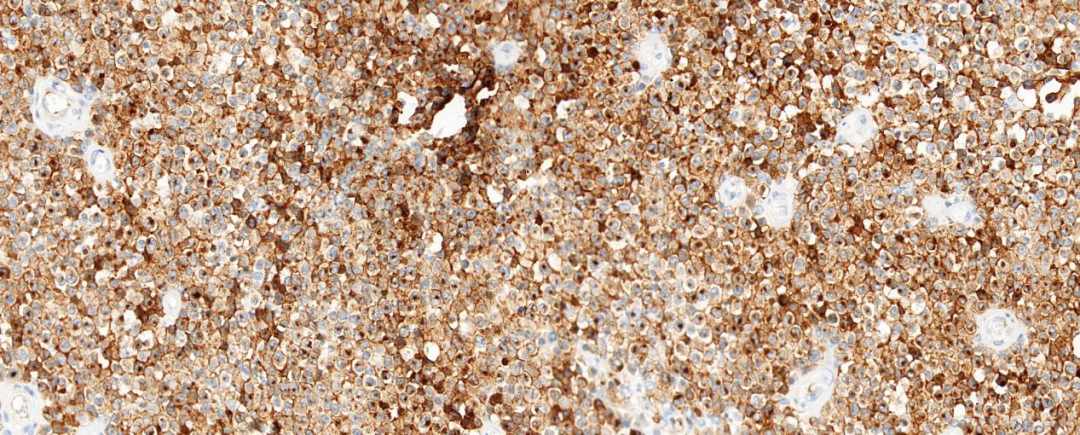
图6 肿瘤细胞CD30阳性表达
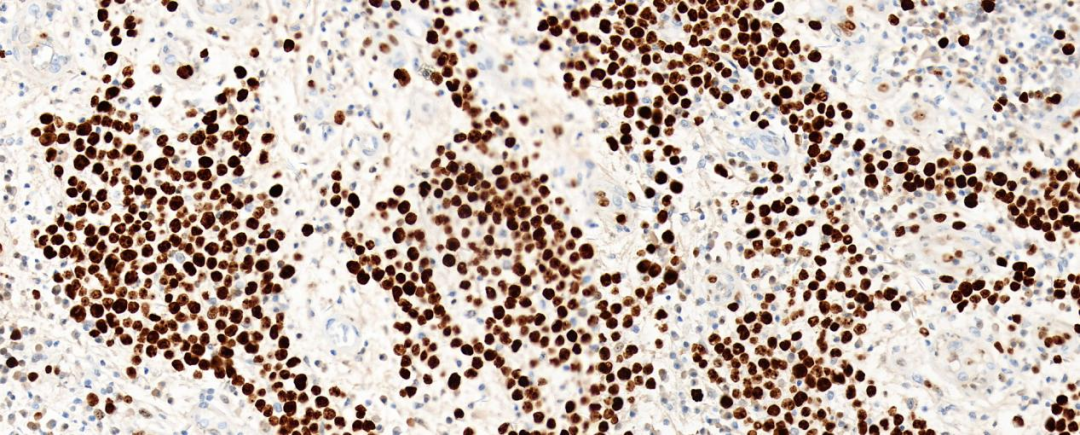
图7 Ki-67增殖指数高表达
免疫组化结果:
肿瘤细胞表达CD2、CD3、CD4、CD30、MUM-1,部分表达EMA、C-myc、GrB、BCL-2,肿瘤细胞不表达CD5、CD8、CD20、CD79α、Pax-5、CD10、CD21、CD23、CyclinD1、S-100、CK、TIA-1、Perforin、BCL-6、ALK,Ki-67增殖指数约70%,EBV原位杂交阴性。
分子检测:
基因重排检测:检出TCRβ、TCRγ基因单克隆性重排。
病理诊断:
(左小腿)原发性皮肤CD30阳性T细胞淋巴增殖性疾病,原发皮肤间变性大细胞淋巴瘤(Primary Cutaneous Anaplastic Large Cell Lymphoma, PC-ALCL)
讨论
定义
PC-ALCL是少见的原发皮肤的CD30阳性T细胞淋巴增殖性疾病,由CD30阳性的多形性大细胞组成,之前被定义为ALK阴性ALCL,是临床上第二常见的皮肤淋巴瘤。
ICD-O编码:
9718/3
临床特征
PC-ALCL约占皮肤淋巴瘤的8%,男性患者稍多,主要发生在50岁以上的中老年患者。患者常常出现发热、体重减轻、乏力及浅表淋巴结肿大等临床表现,也可以出现反复发作的丘疹。部位多见于四肢,其次是头面部,也可发生躯干及外生殖器。约10%的患者出现皮肤外病变,也可累及邻近淋巴结,淋巴结均分布于皮损发生的引流区域。肿物直径多0.5cm到6cm,本例肿物直径达10cm。
影像学特征
影像学检查多显示不规则肿块,考虑恶性。有时肌肉内可见散在小结节、水肿。
病理特征
1.大体特点:大体上大部分为单发、孤立性的结节或肿物,也可呈多发性结节,部分伴发皮疹、溃烂。
2.镜下表现:组织学上肿瘤细胞在真皮与皮下脂肪组织内大片状、弥漫性分布。瘤细胞以大细胞为主,异型性明显,胞质丰富,部分胞质透亮,边界清楚,核大且不规则,可出现马蹄核、肾形核等,核染色质呈粗颗粒状或块状,核仁明显,可见核分裂像,部分区域可见多核及巨核细胞。肿瘤间质血管丰富,肿瘤细胞可围绕血管浸润分布,多数病例可见灶性肿瘤性坏死,其间可见正常的小淋巴细胞、浆细胞、组织细胞、中性粒细胞、嗜酸性粒细胞等细胞。部分病例肿瘤细胞形态呈免疫母细胞型和小细胞型。
3.免疫表型:肿瘤细胞表达一种或多种T细胞标记物(CD2、CD3、CD4、CD7、CD5,CD43),通常呈CD4阳性T细胞表型,但也可不同程度的丢失;CD30弥漫强阳性表达(>75%),一般不表达CD8,也不表达上皮细胞膜抗原(EMA)、CD15、CD20、CK和HMB45。EBER 1/2原位杂交通常为阴性。当ALK或EMA阳性时,往往是系统性ALCL累及皮肤,但也有ALK阳性的病例报道。
分子遗传学
PC-ALCL的分子遗传学研究较少,最常见的分子遗传学改变是检测到DUSP22基因重排(约占28%)和TP63基因重排(约占5%)。研究也发现,PC-ALCL病例基因重排上涉及6p25.3上的DUSP22-IRF4位点,表现出特殊双相组织病理模式。在日本CD30阳性皮肤T细胞淋巴瘤,PC-ALCL中DUSP22基因重排具有相对特异性,在蕈样霉菌病和淋巴瘤样丘疹病病例中未检测到该重排,又发现LEF-1表达模式与该基因重排无相关,但LEF-1若不表达则无该基因重排。另,转录组学及基因组学测序数据显示PC-ALCL中肿瘤细胞增殖、调节、信号传导等均与PI-3-K、MAPK及G蛋白信号通路(如ERK,蛋白酶C和AKT)相关。
治疗与预后
PC-ALCL预后较好,手术肿物切除后或辅助以放、化疗,5年生存率>90%,部分病例可以自发消退,但约40%病例易复发,也有远处转移的个案报道。
鉴别诊断
(1)原发性皮肤 γ/δ T 细胞淋巴瘤(PCGDTCL):该病起源于成熟的 γ/δ T 细胞,肿瘤细胞呈TCR-γ和TCR-δ阳性,EBER原位杂交阴性,免疫组化除了全T标记(CD2、CD3、CD5、CD7)外还表达细胞毒性标记Perforin、TIA-1、GrB、CD56(约50%),CD8可以阳性,但大多数病例CD4、CD8阴性,皮肤病变主要表现为斑片或斑块,显微镜下可见亲表皮性、浸润真皮和皮下脂肪组织3种浸润模式。TCRγ基因重排是诊断该病的一个重要方法。需综合临床皮损信息、病理检查等综合诊断二者。
(2)蕈样霉菌病伴大细胞转化(MF-LCT):二者患者年龄、大体上和组织学形态常常相同,免疫表型也可以相同;但MF-LCT更容易见到亲表皮现象、Pautrier微脓肿,肿瘤细胞浸润可仅在真皮浅中层,伴嗜酸性粒细胞浸润;而PC-ALCL浸润真皮全层,肿瘤性坏死,伴较多小淋巴细胞、浆细胞、组织细胞、中性粒细胞、嗜酸性粒细胞等细胞浸润。诊断需结合临床等相关检查综合考虑。
(3)淋巴瘤样丘疹病(LyP):尤其是C型,有时二者形态学常常相同,鉴别还得基于临床表现及病程;LyP不同阶段出现的小的、复发的丘疹或丘疹样的病变(直径通常<1cm)。
(4)原发性皮肤B细胞淋巴瘤(PC-BCLs):形态、免疫组化标记及基因重排检测可以做出鉴别二者,PC-BCLs表达B细胞免疫标记,BCR基因克隆性重排阳性。
(5)系统性ALCL累及皮肤:二者都可以累及淋巴结,常常用ALK区分二者,ALK蛋白强表达,往往提示系统性ALCL累及,且系统性ALCL临床预后较差。
(6)原发皮肤外周T细胞淋巴瘤,NOS:是一种特征较差的T细胞淋巴瘤,是一种排除性诊断,缺乏特征性的组织学形态和免疫表型,临床极为罕见,主要发生于60岁以上成年人。免疫组化:CD3、CD2、CD4通常阳性,细胞毒性标记大多阴性,CD30通常阴性。
(7)鳞状细胞癌:组织形态学及免疫组化标记可以将二者很好的鉴别,鳞状细胞癌表达上皮性标记物如CK,CK5/6,P40。
(8)恶性黑色素瘤:PC-ALCL形态变异时,尤其大细胞核仁明显时需要与恶性黑色素瘤鉴别,免疫组化黑色素细胞表达S-100,HMB45和MelanA,而CD30阴性。
*本文(包括图片)均为作者投稿, 仅供行业交流学习用,不作为医疗诊断依据。
参考文献
1.Leventaki V, Bhattacharyya S, Lim MS. Pathology and genetics of anaplastic large cell lymphoma. Semin Diagn Pathol. 2020 Jan;37(1):57-71. doi: 10.1053/j.semdp.2019.12.002. Epub 2019 Dec 18. PMID: 31882178.
2.Brown RA, Fernandez-Pol S, Kim J. Primary cutaneous anaplastic large cell lymphoma. J Cutan Pathol. 2017 Jun;44(6):570-577. doi: 10.1111/cup.12937. Epub 2017 Apr 25. PMID: 28342276.
3.李秋阳,周小鸽.原发性皮肤间变性大细胞淋巴瘤14例病理和临床分析[J].白血病·淋巴瘤,2010(04):215-218.
4.王婷婷,王琳,唐治容,程继荣,李薇,李俸媛,王威亚,李甘地.原发性皮肤间变性大细胞淋巴瘤临床病理分析[J].中华病理学杂志,2009,38(11):749-753.
5.邵依,王雷,刘芳. 蕈样肉芽肿伴大细胞转化和原发性皮肤间变性大细胞淋巴瘤临床病理比较分析[J].中华皮肤科杂志,2023, 56(9):853-857.
6.姜锦贵,朱伦,石群立,等.原发性皮肤间变性大细胞淋巴瘤13例临床病理分析[J].诊断病理学杂志,2012,19(02):88-91.
7.廖秋林,陈晓东,王炜,林挺,廖元兴.原发性皮肤CD30阳性淋巴组织增生性疾病临床病理分析[J].中华皮肤科杂志,2011,44(3):151-154.
8.Olson LC, Cheng E, Mathew S, Torres-Quinones M, Magro C. Primary Cutaneous Anaplastic Large-Cell Lymphoma With 6p25.3 Rearrangement in a Cardiac Transplant Recipient: A Case Report and Review of the Literature. Am J Dermatopathol. 2016 Jun;38(6):461-5.
9.Miyagaki T, Inoue N, Kamijo H, Boki H, Takahashi-Shishido N, Suga H, Shimauchi T, Kiyohara E, Hirai Y, Yonekura K, Takeuchi K, Sugaya M. Prognostic factors for primary cutaneous anaplastic large-cell lymphoma: a multicentre retrospective study from Japan. Br J Dermatol. 2023 Oct 25;189(5):612-620.
10.Bastidas Torres AN, Melchers RC, Van Grieken L, Out-Luiting JJ, Mei H, Agaser C, Kuipers TB, Quint KD, Willemze R, Vermeer MH, Tensen CP. Whole-genome profiling of primary cutaneous anaplastic large cell lymphoma. Haematologica. 2022 Jul 1;107(7):1619-1632.
11.李芹芹,袁菲,金晓龙,等.原发性皮肤γδT细胞淋巴瘤2例临床病理分析[J].临床与实验病理学杂志,2018,34(12):1380-1382+1385.

本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言















#病理诊断# #原发性皮肤间变性大细胞淋巴瘤#
4