【衡道丨病例】病理诊断——皮肤原发间变性大细胞淋巴瘤
2025-01-18 衡道病理 衡道病理 发表于陕西省
本期,深圳市龙华区人民医院病理科李旻老师将通过1例病例为大家详解皮肤原发间变性大细胞淋巴瘤的病理诊断知识。
病史介绍
患者,男,18岁,约1年前左侧颌下区肿痛,诊断为急性颌下区淋巴结炎,入院予以抗炎等对症支持治疗,经治疗后肿痛缓解,但局部仍有硬结,局麻下行“左侧颌下区肿物穿刺活检术”,活检示慢性炎症。并继续予以抗感染、理疗,患者缓解出院。出院后中药治疗,肿块反复消退、复发,直至皮肤破溃有淡红色血性液体渗出,再次于我院就诊。起病以来精神、睡眠可,饮食可,无其他异常。
辅助检查
颌面部MRI平扫+增强示:左侧颌后区皮下结节影,考虑良性病变,炎性淋巴结。
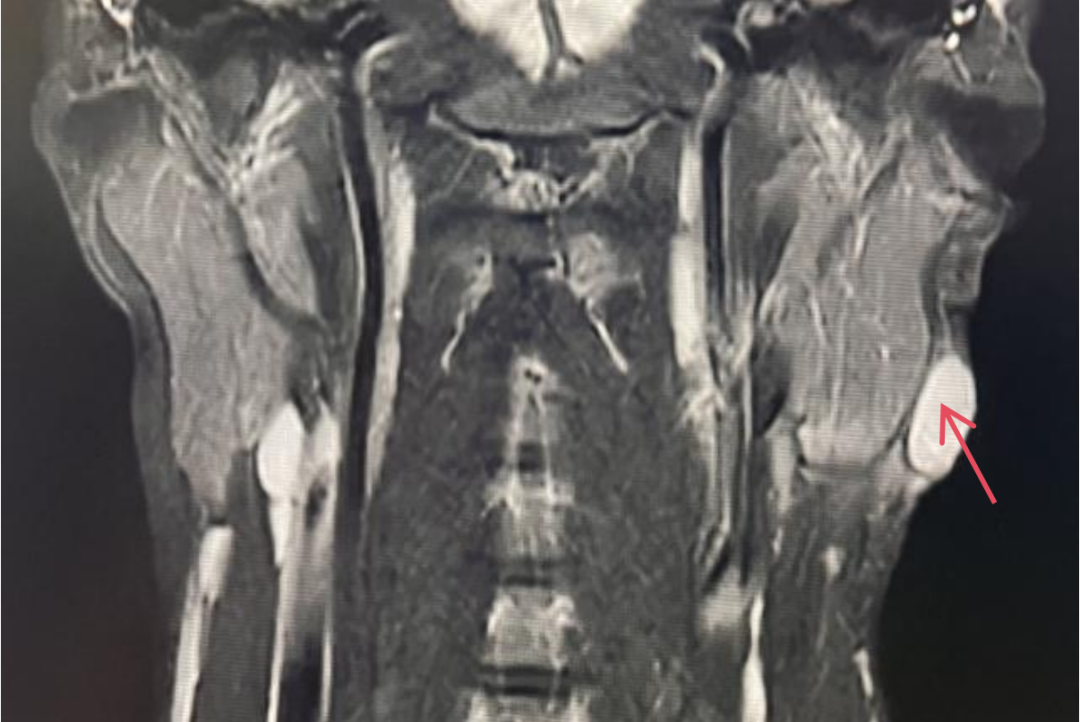
冠状位T2WI抑脂序列:左侧卵圆形高信号为病灶(图中红色箭头所示)
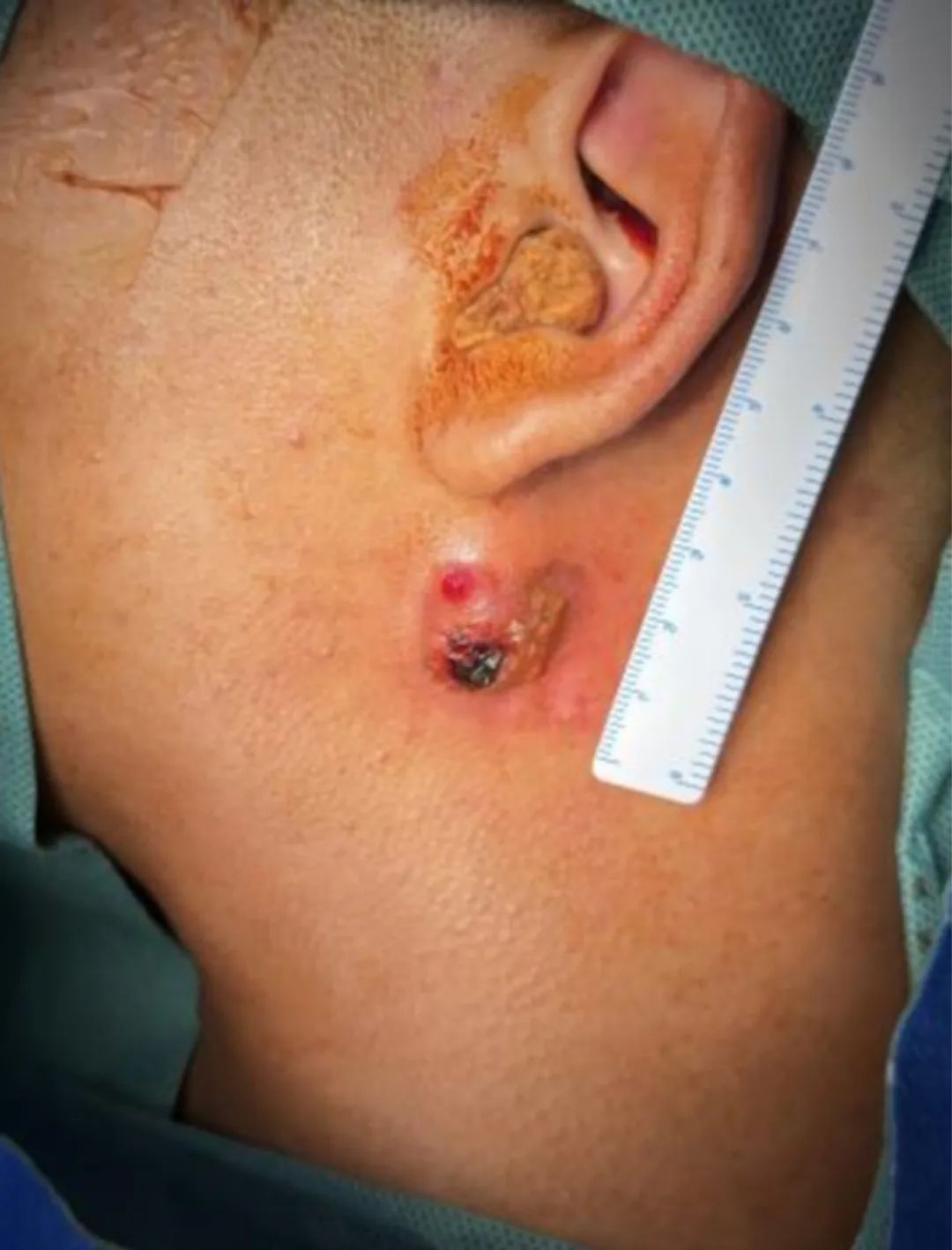
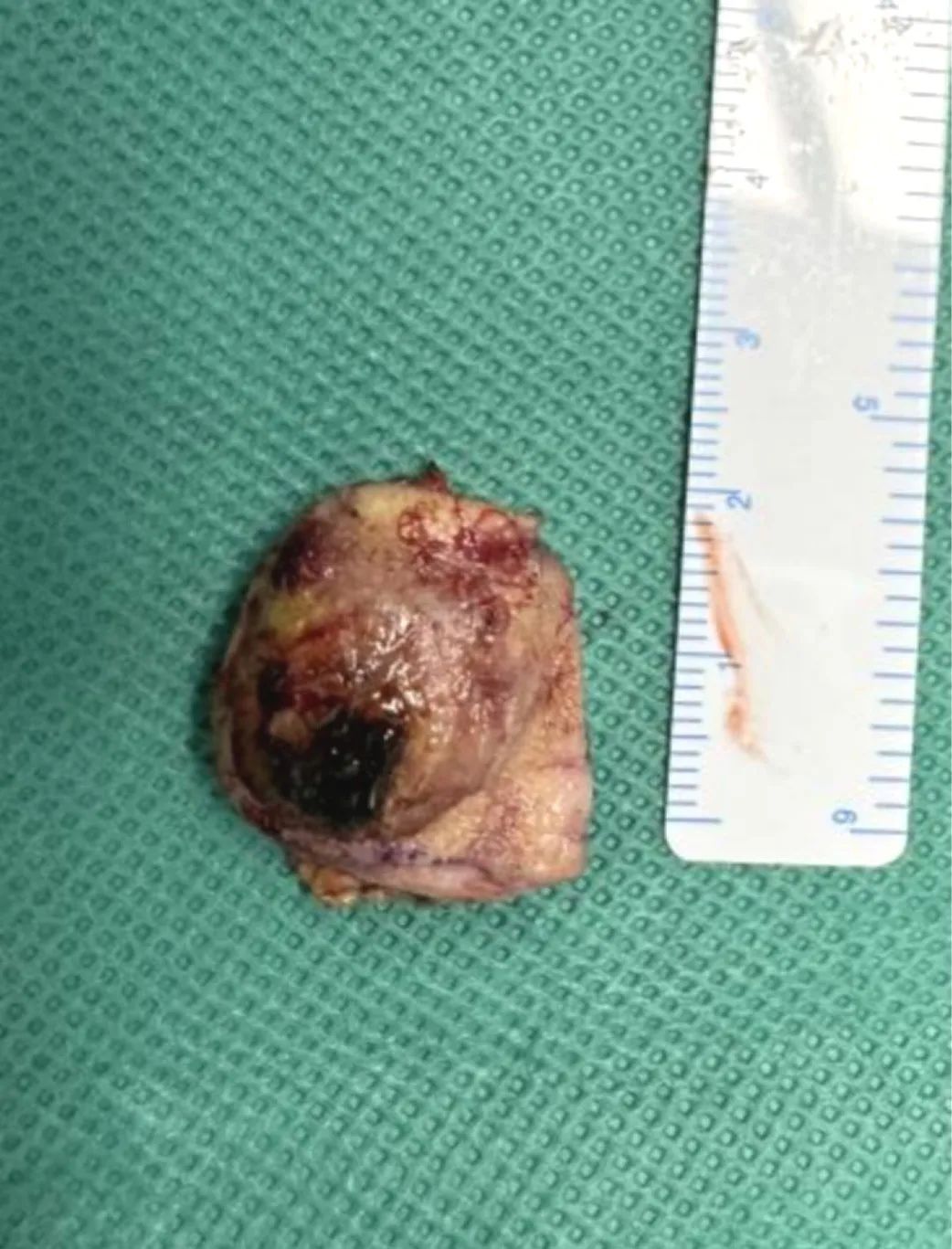
大体所见
皮肤组织一块,3*2*1cm,表面见范围1.5*1.5cm暗红结痂隆起,切面灰白淡黄质中。
镜下形态
皮肤组织,局灶表皮溃疡,真皮内可见淡染炎细胞区及深染大细胞区。大细胞成片分布,细胞多形性明显,核仁显著,并见大量核分裂象。炎细胞区内细胞成分多样,浆细胞、淋巴细胞、中性粒细胞及多核巨细胞掺杂分布。
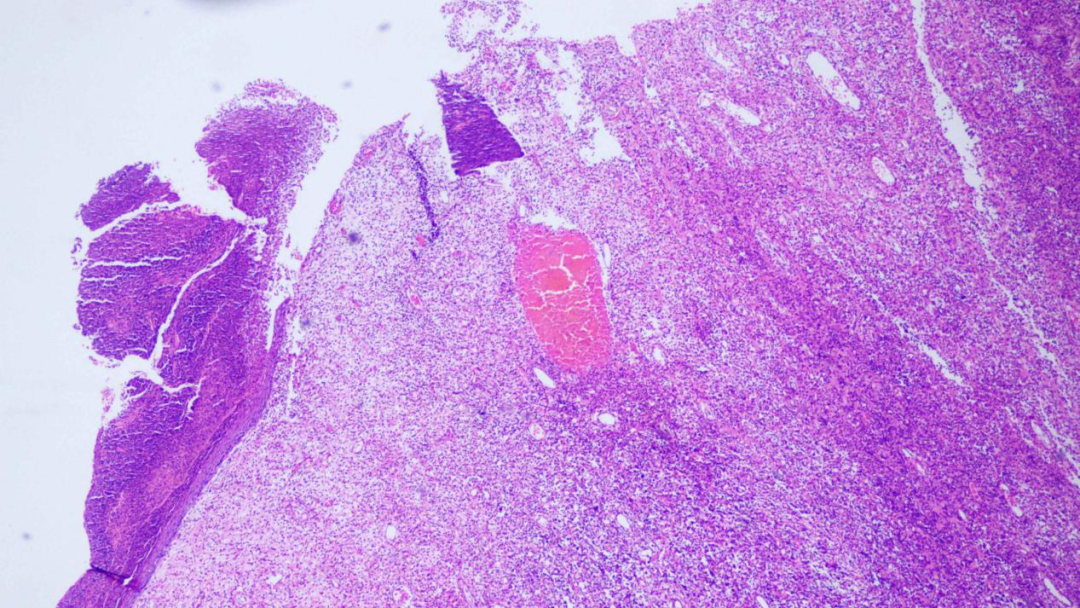
皮肤组织,表皮溃疡,真皮内可见浅染炎细胞分布区
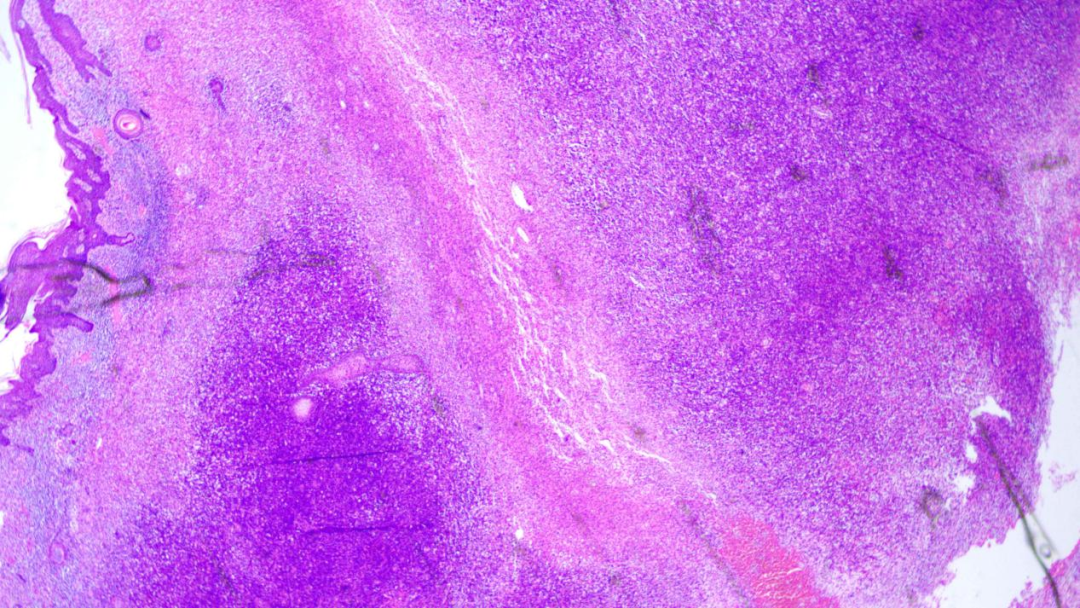
真皮内可见两个深染大细胞片块状区
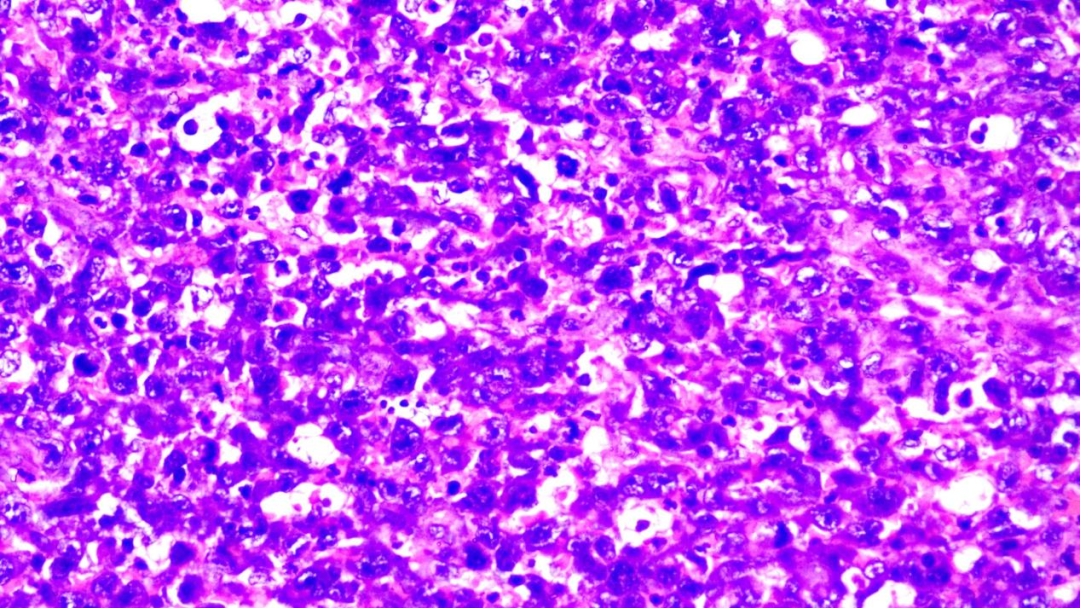
多形性大细胞成片分布,核仁显著,胞浆丰富,核分裂象易见

炎细胞区内可见淋巴细胞、浆细胞及中性粒细胞掺杂分布
免疫组化
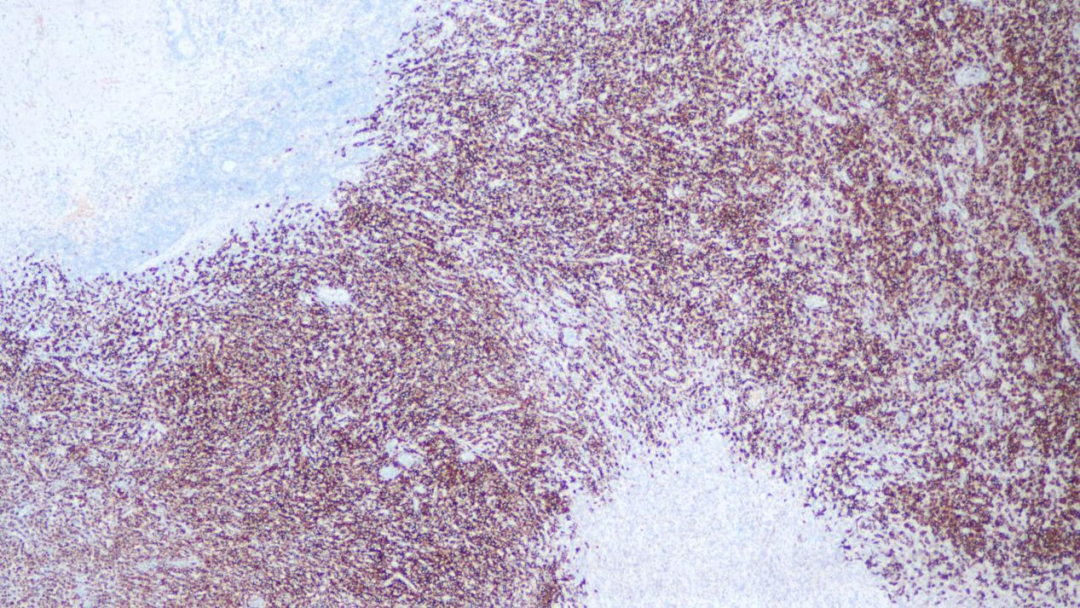
CD30仅在大细胞区着色
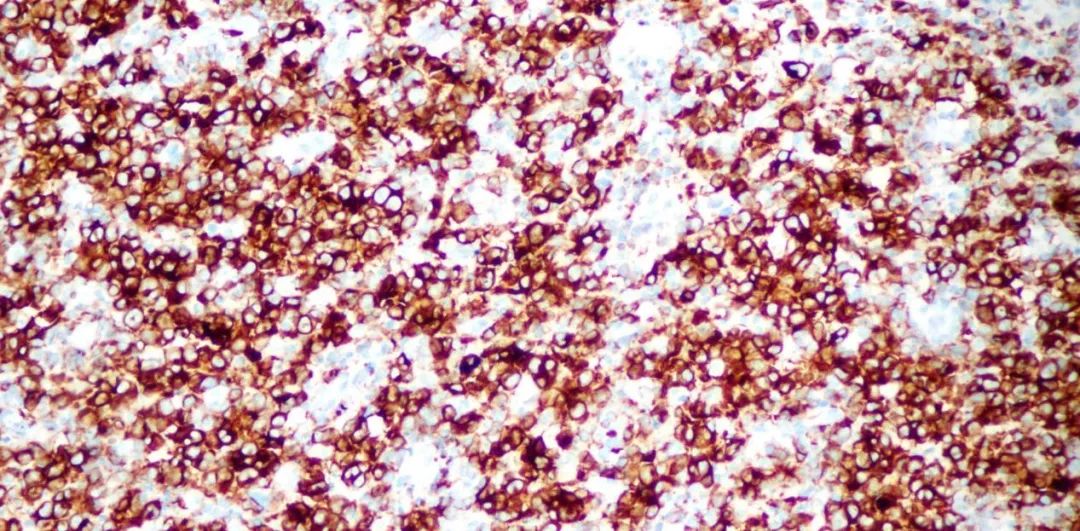
高倍显示CD30胞浆、胞膜着色
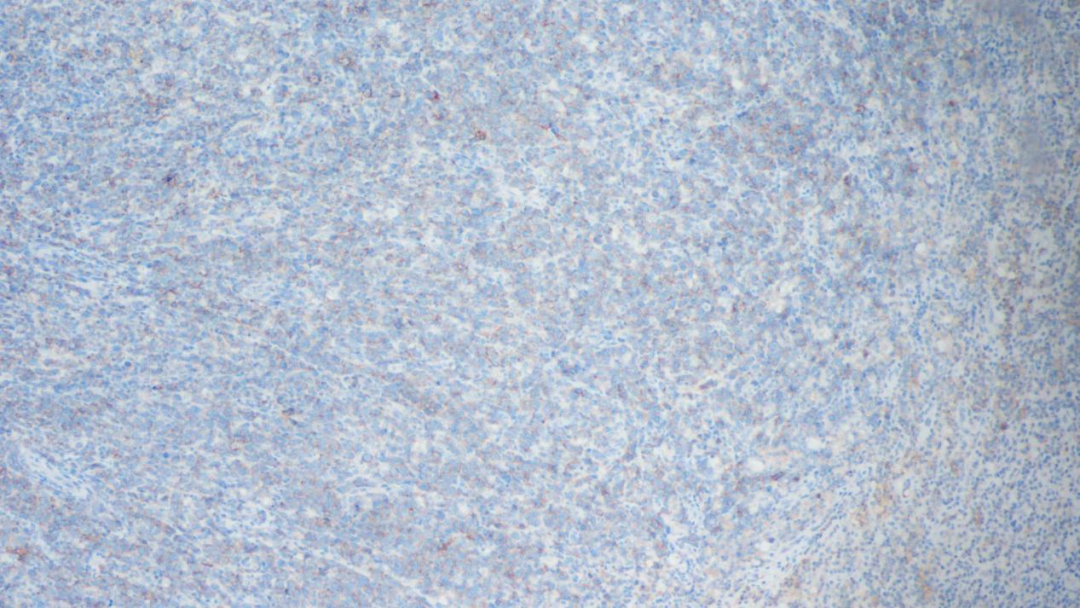
EMA局灶弱阳性
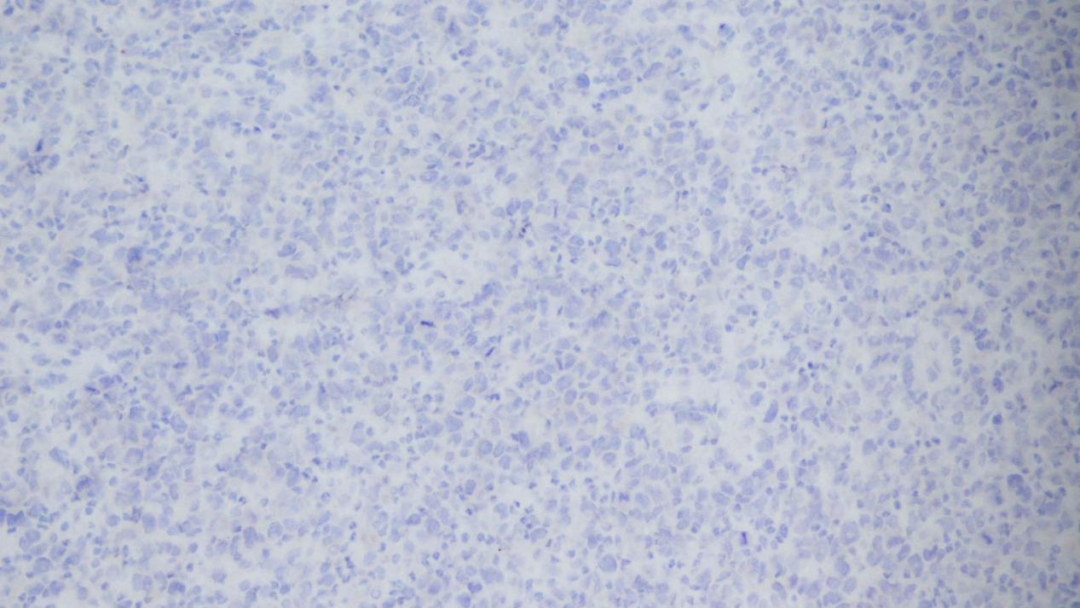
ALK阴性
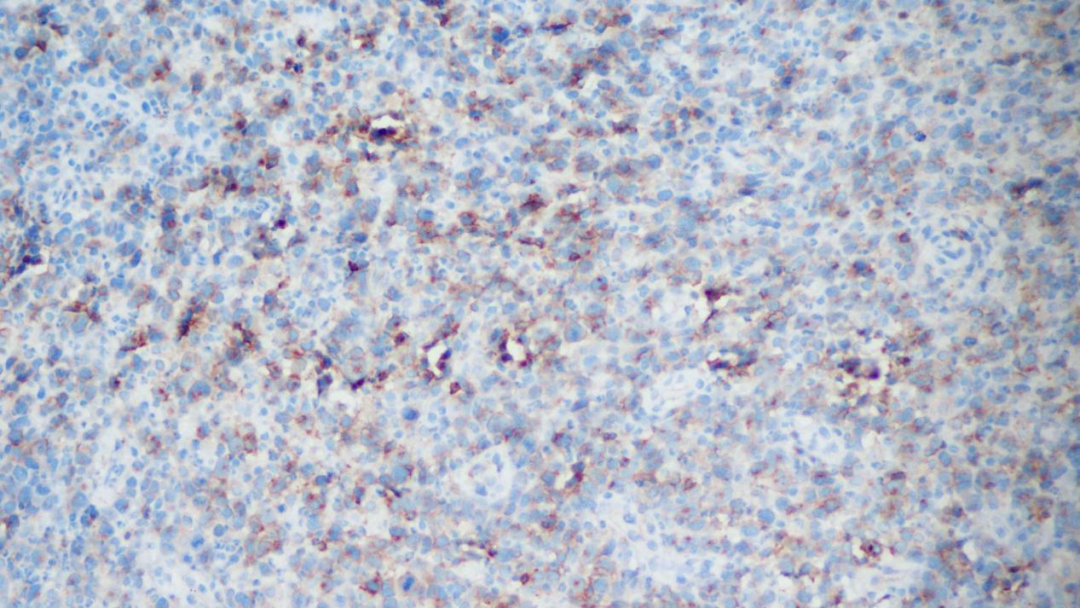
CD4部分细胞阳性
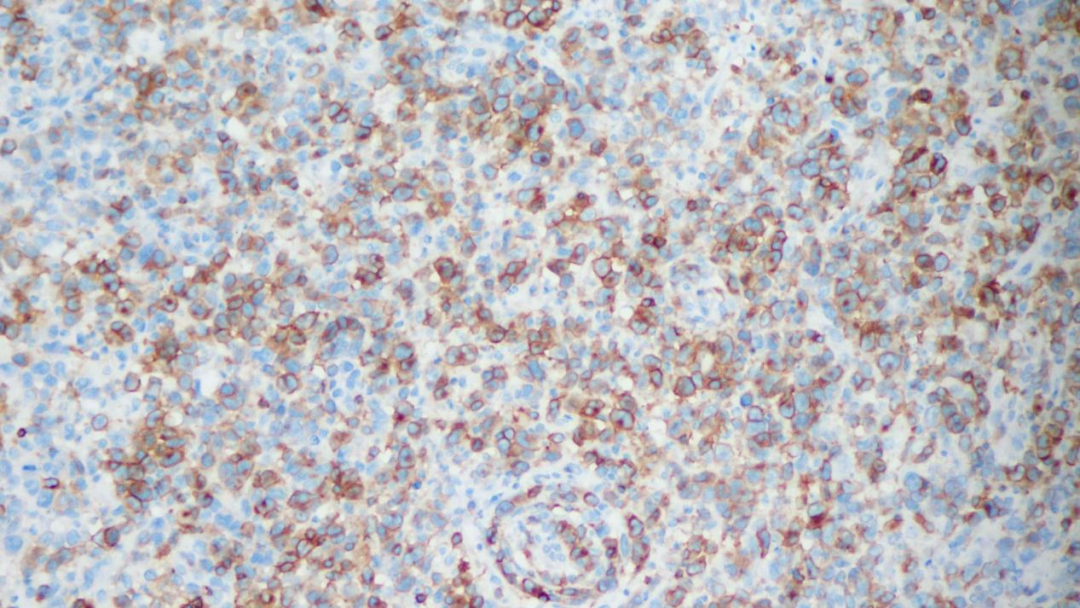
CD5 部分细胞阳性
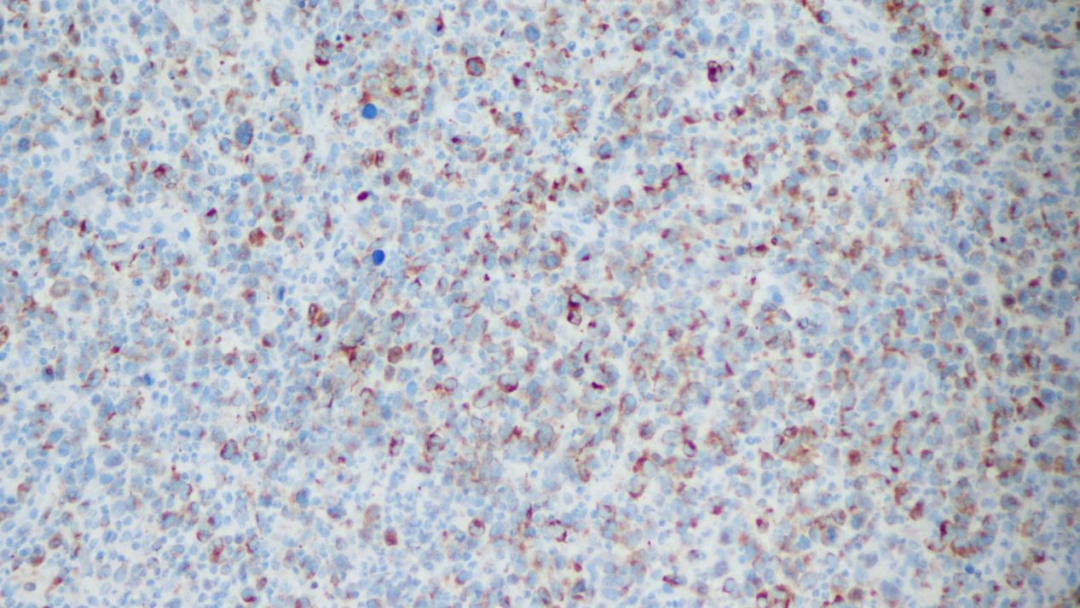
Perforin阳性
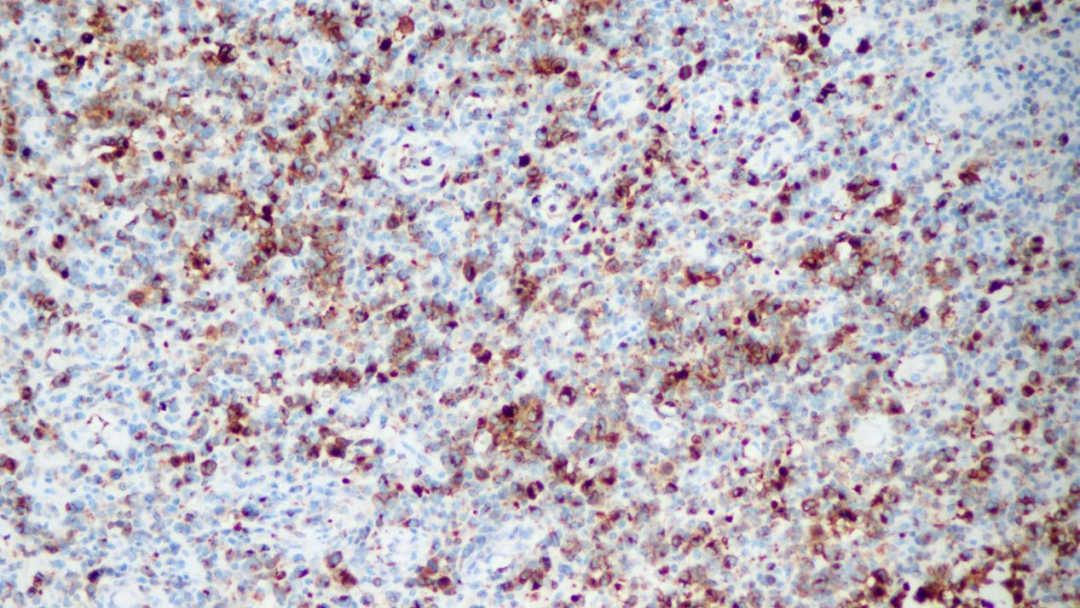
GrB阳性
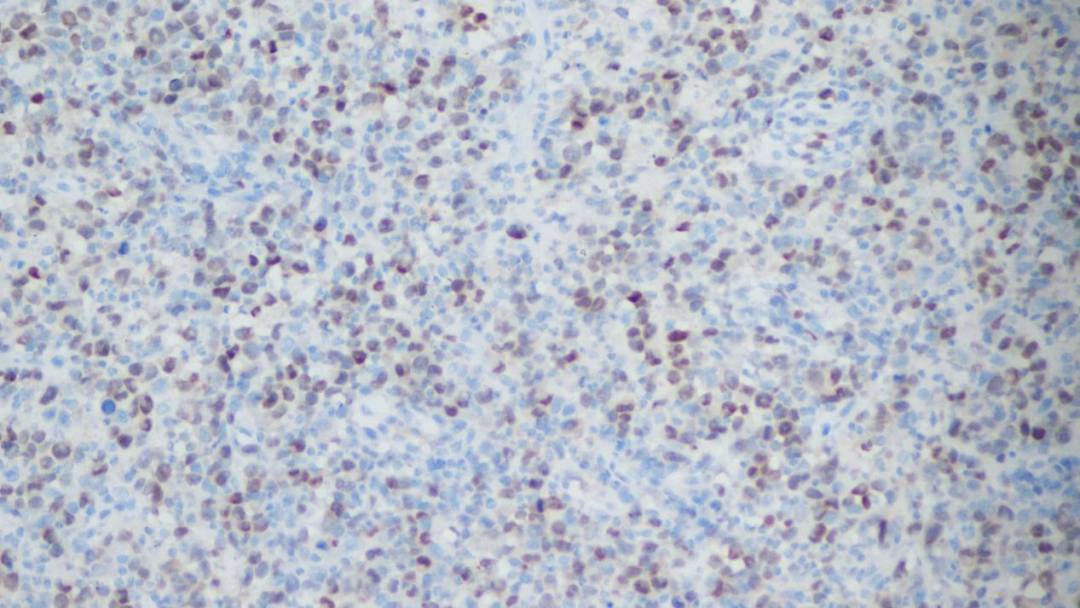
Mum1阳性
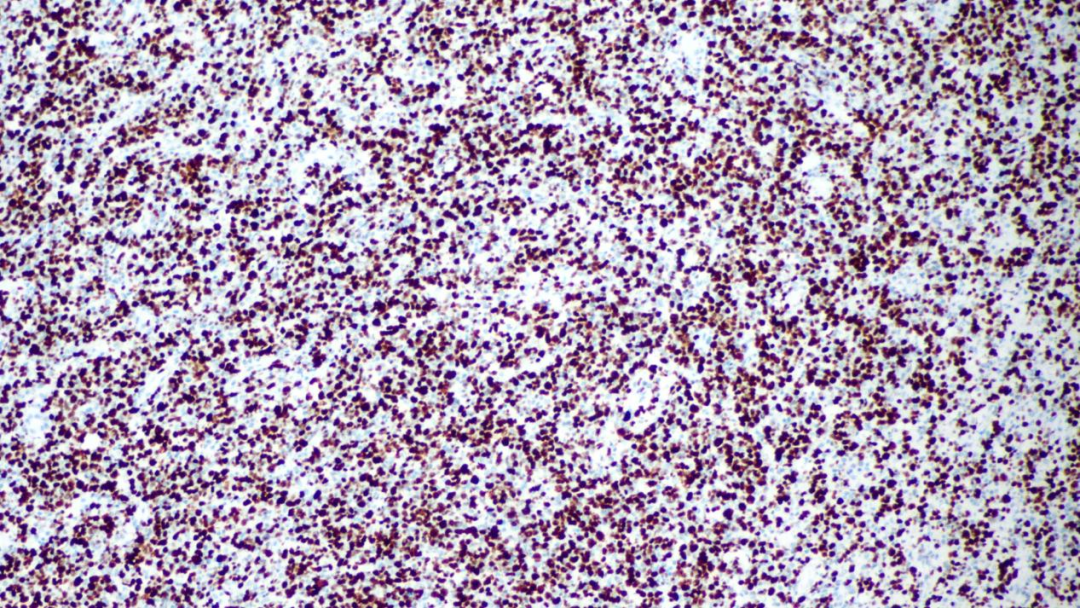
Ki67约90%阳性
免疫组化结果汇总:
CD30(+),TIA-1(+),GrB(+),MUM1(+),CD45RO(部分+),Bcl-6(弱+),CD10(弱+),Bcl-2(点状+),CD4(+),Malan-A(+),CD2(少量+),CD3(-),CD5(部分+),CD7(-),Ki-67(约90%),EMA(-/+),ALK(-),CD117(-),CD138(-),CD15(-),CD19(-),CD20(-),Pax-5(-),CD56(-),CD79a(-),CD45(-),HMB45(-), PNL-2(-)。
原位杂交
EBER(-)
病理诊断
(左侧颌后区肿物)圆型细胞恶性肿瘤,结合免疫组化检查符合皮肤原发间变性大细胞淋巴瘤。
讨论
定义:
皮肤原发间变性大细胞淋巴瘤
(primary cutaneous anaplastic large-cell lymphoma, C-ALCL):
是由多形性、间变性或具有免疫母细胞形态的非典型大淋巴细胞形成的肿瘤,75%以上的肿瘤细胞表达CD30抗原。
临床特征:
C-ALCL的发病率为0.1-0.2/10万人,居常见皮肤T细胞淋巴瘤第2位。主要累及50岁以上的人群,中位年龄为60岁。男女比例为2-3:1,也可以发生在儿童。肢端、颜面部和躯干是好发部位。C-ALCL通常表现为无症状、孤立或多发的质硬结节,生长迅速,常有溃疡。大约20%的病例为多灶性。皮肤病变可以部分性或完全性自发消退,复发,可以累及区域淋巴结。
病理学特征:
肿瘤细胞致密性结节状侵犯可以贯穿皮肤各层,并延伸到皮下组织。可见亲表皮现象。肿瘤由粘连成片的大细胞组成,细胞核圆形、椭圆形或形态不规则,具有1个或多个明显的嗜酸性大核仁,胞浆丰富,透明或嗜酸性。常见核分裂象。约20-25%的病例中,肿瘤细胞不具有间变特征。肿瘤内或周围可见成簇的反应性小淋巴细胞。在溃疡病变中,类似淋巴瘤样丘疹病的组织形态,有丰富的反应性T淋巴细胞、组织细胞、嗜酸性粒细胞及中性粒细胞,表皮增生可以很明显。C-ALCL变型包括富于中性粒细胞或化脓性CD30阳性ALCL,表现为广泛的中性粒细胞背景上出现小团或散在CD30阳性的多形性中-大淋巴细胞。
免疫表型
C-ALCL显示活化CD4+T细胞表型,表达T细胞相关抗原CD2、CD3、CD4、CD45RO和活化标记物CD25、CD30、CD71、HLA-DR,也经常表达细胞毒性分子:TIA-1、粒酶B(granzyme B)和穿孔素(perforin)。至少要有75%的多形性大细胞或间变性淋巴细胞表达CD30。T细胞抗原可有不同程度的丢失(CD2,CD3,CD5,CD7)。与系统性(淋巴结)ALCL不同,C-ALCL不表达EMA和ALK。CD15在约40%病例中表达,MUM1几乎所有的病例都阳性。不像霍奇金淋巴瘤,C-ALCL不表达PAX5,EBV阴性。CD56共表达罕见。
分子遗传学
多数(>90%)的病例可以检测到T细胞受体基因克隆性重排。作为系统性ALCL特征的t(2;5)(p23;q35)易位很少出现在C-ALCL。
鉴别诊断:
最重要的鉴别诊断是系统性ALCL累及皮肤病变,ALK及EMA的表达有助于鉴别。若有蕈样霉菌病病史,应诊断为蕈样霉菌病转化为肿瘤阶段。淋巴瘤样丘疹病的A型和C型与C-ALCL组织学形态十分相似,免疫表型也一致,因此必须紧密结合临床表现。前者一般为多发性、复发性、自愈性皮损。C-ALCL还需与临床特征和组织病理上类似的其他软组织肿瘤或炎症性皮肤疾病鉴别,如癌、黑色素瘤、恶性神经鞘肿瘤、虫咬性皮炎等,主要结合临床病程、皮疹特点、组织病理及免疫组化特征鉴别。
治疗和预后:
C-ALCL预后好,10年生存率超过90%。高达40%的C-ALCL会自行消退。区域淋巴结可以受累,生存率与仅有皮肤受累的患者相似。其他的皮肤外扩张发生在10%的患者,少数多发病变会引起死亡。自发性消退病变以及年龄小于60岁的病例,预后较好;而累及皮肤外,年龄大的病例,预后较差。
参考文献
1.WHO clsssification of tumours of Haematopoietic and lymphoid Tissues. [M].5th ed. Lyon: IARC Press.
2.宋昊,陈浩,张韡等. 原发皮肤CD30阳性间变大细胞淋巴瘤七例临床病理分析[J]. 中华皮肤科杂志,2016, 49(4): 252-255.
3.付晓红,黄河,汪波等.原发皮肤间变大细胞淋巴瘤临床及病理分析[J].广东医学,2016,(2): 250-254
4.钟光彩,石姗姗,尚阳丽等. 间变性淋巴瘤激酶阳性原发皮肤间变大细胞淋巴瘤1例并文献复习[J].白血病(淋巴瘤),2023,第32卷(2): 116-119a
5.Xing X, Feldman AL. Anaplastic large cell lymphomas: ALK positive, ALK negative, and primary cutaneous [J]. Adv Anat Pathol,2015, 22(1): 29-49.
6.Bekkenk MW,Geelen FA,Van Voorst Vader PC,et a1. Prim ary a n d secondary cutaneous CD30( + ) lym phoproliferative disorders:a repor t from the D utch C utaneous L ym phom a G roup on the long —term ~ llow —up data of 219 patients and guidelines for diagnosis and treatment[J].Blood, 2000, 95(12):3653 —3661.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言

















#病理诊断# #皮肤原发间变性大细胞淋巴瘤#
18