From Bell面瘫 to Ramsay Hunt综合征(RHS)
2024-09-30 神经科学论坛 神经科学论坛 发表于上海
介绍 Ramsay Hunt 综合征,包括病因、症状、分型及诊断治疗,强调早期诊断和治疗重要性,多学科护理关键,预后与多种因素相关。
论坛导读:Ramsay Hunt综合征(RHS)是一种神经系统疾病,涉及面神经膝状神经节中水痘带状疱疹病毒(VZV)的再激活。特征性表现包括同侧下运动神经元型面瘫、伴或不伴听力损伤的耳廓疼痛以及外耳道和外耳的水疱性病变。面部和前庭耳蜗神经受累在RHS中是典型的,而多发性颅神经病是罕见的,并且与较差的预后和全身并发症相关。涉及颅多发性神经病发病机制的可能机制包括邻近颅神经之间病毒炎症的直接神经周和跨轴突传播,以及共用血液供应的神经之间的血源性播散。言语、吞咽、听力和眼保护的损伤会导致发病,因此需要多学科的方法对患者进行护理。

面神经(第VII颅神经)麻痹通常是特发的(以前称为Bell面瘫)。特发性面神经麻痹是突发的、单侧的周围性面神经麻痹。其症状是单侧面瘫,包括上、下面部。Bell面瘫被认为是特发性面神经(周围性第VII颅神经)麻痹。然而,面神经麻痹现在被认为是一种临床综合征,有其自身的鉴别诊断,并且术语”Bell面瘫“并不总是被认为等同于特发性面神经麻痹。约一半的面神经麻痹病因是特发性的。一些检查(如胸片,血清血管紧张素转换酶[ACE]水平、莱姆病检测,血糖检测)用来诊断可治愈的病因。治疗包括保持患眼湿润、间断使用眼罩,以及针对特发性面神经麻痹,可使用糖皮质激素。

三叉神经带状疱疹由水痘-带状疱疹病毒(herpes varicella-zostervirus,VZV)引起,主要特征为沿单侧三叉神经分布的簇集性小水疱,常伴有明显的神经疼痛。当VZV侵入膝状神经节时,可出现外耳道或鼓膜疱疹,膝状神经节受累同时侵犯到面神经的运动和感觉纤维时,患者表现为面瘫、耳痛及外耳道疱疹三联症,称为Ramsay-Hunt综合征(RHS)。
Ramsay Hunt综合征(RHS)包括一种传染性颅多发性神经病,其症状包括周围性面神经麻痹和耳朵(耳带状疱疹)或口腔中的红斑性水疱性皮疹,但已知病变涉及所有颅神经。James Ramsay Hunt(1872–1937)描述了三种独立的综合征,其中最著名的是伴有周围性面瘫的耳带状疱疹。1907年,他在一名患有与皮肤和粘膜皮疹相关的耳痛的患者身上首次定义了RHS。初次接触水痘带状疱疹病毒(VZV),也称为人类疱疹病毒3型,会导致水痘,随后病毒在脊髓和脑神经的背神经节细胞中保持静止。潜伏VZV的再激活和复制通过与相关神经节相关的神经节至皮区导致疱疹性炎性病变。大约59.2%的病例累及胸段。据报道,头颈部发病率高达35%。有原发性VZV感染阳性史的患者中有0.2%出现RHS,它是仅次于贝尔麻痹的非创伤性周围性面瘫的第二大常见原因。周围性面瘫患者中带状疱疹的发生率估计为12%。与贝尔面瘫相比,该综合征患者的瘫痪程度往往更严重,预后不良。这种疾病被认为是自限性的,通常表现为3个月至82岁。RHS类似于各种其他的水疱性病变,因此在诊断上造成了困难,因此对口腔医生和病理学家特别重要。永久性神经损伤可能导致治疗延迟。疾病的临床表现仍然是诊断的基础。
VZV进入细胞的具体机制目前尚不明确,多数学者认为,病毒表面的多种糖蛋白突起,包括gB、gE、gH等,在VZV的吸附和穿入过程中发挥不同的作用。VZV病毒在儿童初次感染表现为水痘,感染症状消失后,VZV通过对抗原提呈的干扰、诱导控制干扰素的表达、感染树突细胞后下调免疫分子的表达、干扰核因子κB途径及感染细胞间黏附分子ICAM-1的表达而逃避免疫防御功能,长期潜伏于神经节内。待机体处于免疫抑制,尤其是CD4+/CD8+T细胞比例失衡时,潜伏感染的VZV再次活化,引起以皮肤水疱、神经疼痛及神经功能障碍为主的损害。除感觉神经受累外,尚有运动神经受累。面神经主干受累时,面神经水肿变性,导致面神经及血管受压,局部缺血、缺氧而出现面瘫。听神经与面神经为同一神经鞘膜所覆盖,常诱发听觉、平衡觉障碍。

三叉神经带状疱疹合并RHS临床少见,文献多以个案报道的形式呈现。
其典型的临床表现为:
①外耳道疱疹。此为病毒侵入膝状神经节所致,表现为外耳道疱疹或鼓膜疱疹。
②耳痛。由于部分患者早期症状仅表现为耳部疼痛,不出现疱疹,表现为剧烈的刀割样、烧灼样、电击样疼痛,并沿神经分布区放射。此特点可作为早期诊断时与外耳道炎或鼓膜炎鉴别的依据。疼痛的程度与疱疹的严重程度无关,通常儿童带状疱疹疼痛很轻或没有疼痛,中老年患者疼痛较为剧烈,而且约30%~50%的患者在病损消除后遗留神经痛,常持续数月或更久。考虑高龄患者易产生高滴度的抗VZV抗体,该抗体与疼痛程度和疼痛持续时间直接有关。
③面瘫征。由于VZV感染引起面神经水肿-缺氧恶性循环,因此Ramsay-Hunt综合征引起的面瘫较贝尔面瘫预后更差。其具体表现为周围性完全或不完全性面瘫,典型症状有:额纹消失;上、下眼睑不能闭合或闭合不全,用力闭眼时,眼球转向外上方;患侧口角下垂,健侧口角向上歪斜;不能紧密闭口,饮水漏水;鼓腮、吹气等功能障碍等,侵犯鼓索神经者可出现舌前2/3味觉丧失。患者未出现耳部疱疹时易误诊为贝尔面瘫,应注意有无耳部疼痛等症状。

部分患者由于病毒侵犯听神经,会伴有耳鸣,听力下降,眩晕及平衡功能障碍等。RHS根据疾病的病理过程分为4型:Ⅰ型仅有一侧带状疱疹;Ⅱ型为Ⅰ型+同侧面神经瘫痪;Ⅲ型为Ⅱ型+听力障碍;Ⅳ型为Ⅲ型+同侧平衡觉障碍。

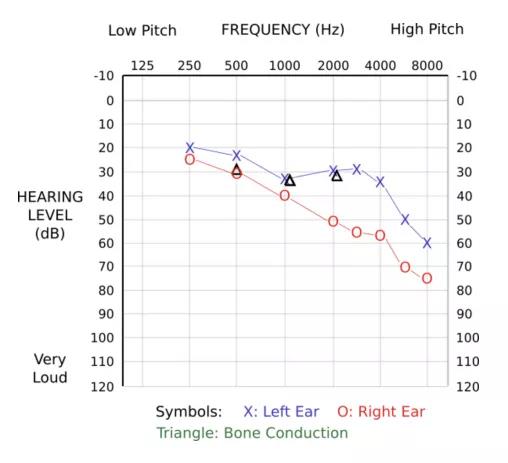
一名30岁男子20天前出现右耳廓疱疹、右耳疼痛、听力下降和右侧面瘫。病人没有既往病史。经泼尼松治疗后,右侧面瘫有所改善,但患者在4天前出现头晕、恶心和呕吐。头部磁共振成像显示右侧前庭神经核区异常信号,右侧面神经和右侧前庭神经强化。水痘-带状疱疹免疫球蛋白M抗体的阳性血清学试验证实了水痘-带状疱疹病毒感染。用阿昔洛韦和地塞米松治疗两周后,患者的症状得到改善。Ramsay-Hunt综合征后,同侧孤束核、三叉神经脊束核和前庭核相对容易发生脑炎。
一项研究发现从110名患者中收集伴随症状的提及:受影响耳朵周围的症状86 (78%)(例如疼痛、饱胀),某些其他区域的疼痛24 (22%),眩晕/头晕34 (31%),以及恶心、呕吐、耳鸣和听觉过敏的额外提及。在回答问卷的81名患者中,73名对RHS发作急性期的症状进行了评论:受影响耳朵周围的疼痛56名(77%)、眩晕/头晕37名(51%)、听力损失33名(45%)和受影响眼睛干燥31名(42%)。其他经常提到的症状有恶心、耳鸣、味觉障碍、呕吐和口干。在问卷的开放区域进行额外报告时,“其他疼痛区域”被频繁提及。关于至少1年恢复期后持续症状的问题,26名(32%)患者提到因RHS出现持续眩晕或头晕,5名(6%)患者不确定,50名(62%)患者未出现平衡障碍。24名(30%)患者出现耳鸣,21名(26%)患者出现口干,21名(26%)患者出现面部麻木,23名(28%)患者出现过度流泪。
RHS的诊断依据为疱疹、耳痛以及不同程度的面瘫,其中疱疹是最主要的诊断依据。典型的RHS根据患者病史、症状,临床诊断并不难,但是往往临床症状及病情进展差异较大,早期确诊较为困难。尤其首发部位不典型,如咽喉部等的带状疱疹不易被发现而易被误诊,甚至患者并无疱疹表现的疱疹顿挫型面瘫,容易与贝尔面瘫相混淆。针对首发症状为面瘫而无疱疹者,排除其他疾病导致的急性周围性面瘫,若出现单侧头部局部疼痛,即使未出现皮肤疱疹改变,也可初步考虑VZV感染所致。刘中林等认为,MRI能够反映神经的病变节段,对于单侧患者而言,平扫时可见面神经某一节段增粗(与对侧比较)。然而本例患者的MRI尚未发现面神经形态异常,考虑可能与面神经炎的程度不同有关。
三叉神经带状疱疹合并RHS以早期、积极应用抗病毒、免疫调节、止痛、营养神经以及糖皮质激素等药物的综合治疗为主;局部以抗感染、促进炎症消退为主,可辅以物理疗法等。对面瘫恢复较慢的患者,早期面部辅以针灸、理疗、肌肉按摩、微波照射及功能锻炼,可以促进功能恢复,防止面部肌肉萎缩。糖皮质激素的应用尚有争议,但多数学者认为,联合应用糖皮质激素效果好。
早期给予大剂量糖皮质激素,能够降低炎症反应,阻止病毒对神经节和神经纤维的毒性和破坏作用,减轻神经水肿,减少组织损伤,并降低带状疱疹并发症的发生率。对于免疫力低下的患者,应注意疾病扩散或原发病加重的可能性,必要时可应用免疫调节药物及抗菌药物,预防继发感染。对于病程超过14d,药物保守治疗无效的完全性面瘫患者,可行神经电图检查。神经变性数量大于90%的患者,可行面神经减压术。

RHS是一种罕见、多样和具有挑战性的疾病,因为它模仿其他神经系统疾病,导致早期诊断有问题。及时诊断和治疗(最好在72小时内)对于确保最佳结果和预防并发症至关重要。在水疱性皮疹出现之前,以前的耳痛可能会被误解,应该经常检查口腔,看是否在腭和舌前三分之二处有水疱。理想的治疗方法仍有争议,多学科方法对这些患者的随访和康复至关重要。RHS的预后与诊断和治疗时间有关,早期确诊,及时规范治疗则恢复快,一旦面神经变性或纤维化,则治疗效果差。影响预后的因素包括:①面瘫的恢复程度与变性的面神经纤维数量有关;②先出现疱疹较先出现面瘫症状者预后好;③患者年龄,中老年患者的疱疹后遗性神经痛明显高于儿童。相对于贝尔面瘫,VZV引起的面瘫患者预后较差,尤其伴有多组颅神经病变者,面神经功能恢复差。原因可能是贝尔面瘫由微循环障碍引起,而RNS是由于潜伏在膝状神经节的VZV感染且VZV具有嗜神经性所致。
参考文献
Khan YMT, Fatema N. Ramsay Hunt syndrome. Pan Afr Med J. 2019 Dec 16;34:201. doi: 10.11604/pamj.2019.34.201.
Ananthapadmanabhan S, Soodin D, Sritharan N, Sivapathasingam V. Ramsay Hunt syndrome with multiple cranial neuropathy: a literature review. Eur Arch Otorhinolaryngol. 2022 May;279(5):2239-2244. doi: 10.1007/s00405-021-07136-2.
Kanerva M, Jones S, Pitkaranta A. Ramsay Hunt syndrome: characteristics and patient self-assessed long-term facial palsy outcome. Eur Arch Otorhinolaryngol. 2020 Apr;277(4):1235-1245. doi: 10.1007/s00405-020-05817-y.
丁紫雪,王梦尧,孟箭.三叉神经带状疱疹合并Ramsay Hunt综合征1例报告及文献复习[J].上海口腔医学,2019,28(04):445-448.
Ghezta NK, Bhardwaj Y, Ram R, Basi RN. Ramsay Hunt Syndrome: A diagnostic dilemma. Natl J Maxillofac Surg. 2022 Aug;13(Suppl 1):S179-S182. doi: 10.4103/njms.NJMS_259_20.
Chen J. Ramsay-Hunt Syndrome with Brainstem Encephalitis. Neurol India. 2024 Jan 1;72(1):196-197. doi: 10.4103/neurol-india.Neurol-India-D-23-00613.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言













#面神经麻痹# #Ramsay Hunt综合征#
106