利尿剂在危重病人中的应用
2024-07-27 重症医学 重症医学 发表于上海
利尿剂是危重患者的常规处方,但在实践中存在重大差异。在这篇文章中,我们总结了目前的数据有关利尿剂处方。

利尿剂是危重患者的常规处方,但在实践中存在重大差异。在这篇文章中,我们总结了目前的数据有关利尿剂处方。
重症患者使用利尿剂的适应症是什么?
利尿剂是清除多余液体的一线治疗药物,可单独使用或与袢利尿剂、碳酸酐酶抑制剂、噻嗪类和噻嗪类药物联合使用。盐皮质激素受体拮抗剂(MRA)的使用频率较低,但可用于抵消其他利尿剂的不良反应(例如,用于袢利尿剂引起的低钾血症)。在危重患者中使用利尿剂的常见适应症包括:(i)液体蓄积对器官功能产生负面影响的情况;(ii)尽管存在液体蓄积风险,但仍需要持续液体给药的情况;以及(iii)高血压的连续管理。不太常见的适应症是(i)使用利尿剂治疗脑内压升高和(ii)需要强制利尿以消除有毒物质或管理肿瘤溶解综合征。单是少尿并不是一种适应症。
目的是增加尿量,降低血管内流体静压、间质水肿和房室压。血管内流体静压升高的替代指标包括中心静脉压(CVP)升高、肺毛细血管楔压(PCWP)、利钠肽和影像学水肿体征。当可用时,通过经肺热稀释法测定的血管外肺水也与肺水肿相关。
如何监测利尿剂治疗
监测利尿剂治疗涉及评估有效性(即利尿,液体积聚的解决方案)和安全性之间的平衡。有效液体清除和缓解充血的指标包括临床体征(例如呼吸状态改善)、利钠肽水平降低、器官功能改善[即血清肌酐(SCr)改善、氧合改善]、影像学充血消退和CVP或PCWP降低。基于多普勒的评分在评价器官静脉充血(缩写为VexuS)方面引起了人们的兴趣。虽然这种方法是令人满意的,但它并不总是可行的,以获得令人满意的多普勒信号,并需要训练。
如果患者对利尿剂有反应,但尿量太低或无法达到规定的液体平衡,该怎么办?
在血容量不足、难治性静脉充血、作用部位浓度不足(即血液动力学不稳定、剂量不足)和肾功能不全的情况下,利尿剂疗效降低。肾功能受损的患者,即急性肾损伤(AKI)或慢性肾病(CKD)患者,可能需要更高剂量的利尿剂。尿量不足或减少可能表明剂量可能过低或已发生血管内血容量减少。这两种情况都应该导致对利尿剂适应症和剂量的重新评估。静脉充血(例如心肾综合征)也可能降低对利尿剂的反应,并应触发剂量递增(即更高剂量、改变给药途径或联合治疗)。在急性失代偿性心力衰竭患者中,钠-葡萄糖协同转运蛋白2(SGLT 2)抑制剂可增加每日尿量,在这种情况下应考虑与其他利尿剂联合使用。准确评估液体状态对于指导决策和区分血管内血容量不足和静脉充血是必要的。超声显示的血容量不足体征包括可塌陷的下腔静脉和运动过度(即心脏超声波显示的亲吻心脏)。液体反应性指标、低CVP或血液浓缩(即血浆蛋白浓度升高)应提示有灌注不足体征(例如血浆乳酸升高、四肢冰冷、皮肤斑驳、毛细血管再充盈时间延长)的患者停用利尿剂。如果使用利尿剂后液体蓄积和充血持续存在,或者如果无法达到规定的液体平衡,则第一步是增加治疗(即剂量和/或频率),然后是利尿剂联合治疗,同时最大限度地减少液体摄入(图1)。值得注意的是,血管内低血容量症和肾充血也可能同时存在,例如在腹腔间室综合征的情况下。在这种情况下,血流动力学复苏和纠正潜在的病理是优先考虑的。
如果血清肌酐升高怎么办?
虽然利尿剂本身没有肾毒性,但过度的液体消耗可导致肾灌注减少和肾小球滤过率下降。SCr轻微升高提示血液浓缩和有效液体耗竭(“肾功能假性恶化”)。心力衰竭充血缓解与临床结局改善相关,通常超过SCr变化相关的风险。相反,面对肾功能恶化的持续充血与更差的结局相关。因此,应优先考虑缓解充血。在可用的情况下,肾小管损伤生物标志物(例如,细胞周期阻滞标志物、中性粒细胞明胶酶相关脂质运载蛋白、肾损伤分子-1)可能有助于区分真正的肾损伤与缓解引起的预期肌酐变化。
预期会有哪些不良影响?
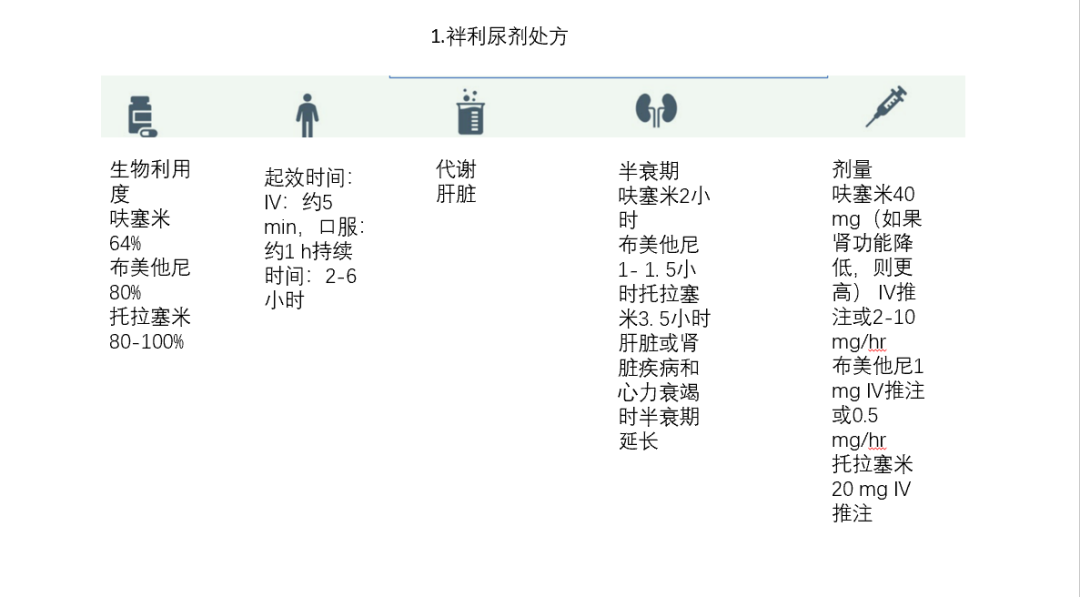
袢利尿剂可引起低钾血症、高钠血症、低镁血症、低磷血症、低钙血症和代谢性水肿(图1)。更严重的副作用包括尿酸潴留和耳毒性,但危重患者的确切频率尚不清楚。噻嗪类药物可导致低钠血症,而乙酰唑胺可促进代谢性酸中毒。
连续输注比间歇给药更有效吗?
连续输注的优点是血药浓度一致,治疗范围内的时间更长,给药更可靠。袢利尿剂的推注给药允许评估利尿剂的反应性,通常建议在开始连续输注之前进行。比较两种方法的研究表明,连续给药可改善利尿和液体平衡,但在死亡率、住院时间和不良结局方面无差异。
利尿剂与白蛋白联合使用是否有助于提高疗效?
袢利尿剂是与白蛋白高度结合的有机阴离子(> 90%),在到达其作用部位之前通过有机阴离子转运蛋白(OAT)进行近端肾小管分泌。低白蛋白血症导致血浆游离分数升高,作用部位的递送量减少。一项荟萃分析表明,在袢利尿剂之前静脉注射白蛋白可改善利尿,尤其是血清白蛋白< 2.5 g/dL、肾功能受损或使用较高剂量白蛋白的患者。然而,这些研究之间存在显著异质性。在剂量递增和联合治疗后,应保留白蛋白替代作为一种工具(图1)。速尿负荷试验(FST)是一种评价肾小管功能的诊断工具。由于呋塞米的有效性完全取决于肾小管功能,因此利尿反应可视为阿基患者肾小管完整性的指标。Chawla等人表明,单次给予呋塞米(1 mg/kg用于利尿剂初治患者,1.5 mg/kg用于接受利尿剂的患者)后2小时内尿量< 200 mL对AKI进展具有良好的预测价值。此外,FST是可行的,安全的和良好的耐受性。
如何管理利尿剂抵抗
利尿剂抵抗可能是由几个因素引起的,包括血液动力学不稳定,药物输送至作用部位不良,肾脏疾病,低白蛋白血症,肾小管完整性和功能受损,血管内血容量减少,OAT部位的药物竞争(例如非甾体抗炎药,β-内酰胺类,甲氨蝶呤,尿酸盐和尿素)。重要的是,随着GFR下降,袢利尿剂的近端肾小管分泌减少,作用部位可用的药物减少。
袢利尿剂的有效性受到利尿后肾盐潴留的限制,利尿后肾盐潴留是由于细胞外容量减少和容量非依赖性钠潴留,表现为不能排泄适度的氯化钠负荷。治疗包括处理促发因素和与噻嗪类、MRA或乙酰唑胺联合治疗(图1)。对于急性心力衰竭患者,钠-葡萄糖协同转运蛋白-2抑制剂与袢利尿剂联合使用也有作用。如果尽管进行了最大程度的利尿治疗,但液体仍持续蓄积,或者如果由于严重不良反应而导致利尿剂剂量递增不安全,则应考虑采用包括肾脏替代治疗在内的体外循环方法。


本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言















#利尿剂# #危重患者#
63