【协和医学杂志】DRG支付政策实施前后宫颈癌住院患者医疗费用对比分析
2024-11-02 协和医学杂志 协和医学杂志 发表于上海
本研究通过收集山东省某公立三甲医院宫颈癌相关数据,通过引入DID,重点探讨宫颈癌住院患者在DRG政策实施前后的费用变化,旨在为优化管理措施和推进医保支付方式改革提供参考依据。
疾病诊断相关分组(DRG)支付方式是根据患者的病情、治疗方式、病程等因素将患者划分为相似的病例组,确定每组病例的平均费用,以组为单位打包确定医保支付标准。自2021年“医保支付方式改革三年行动计划”启动以来,试点地区均已进入实际付费阶段,预计2025年底,我国DRG支付方式改革将覆盖所有符合开展住院服务的医疗机构,因此,如何采取高效措施保障和促进支付方式改革有效落地尤为重要。
山东省作为较早开展DRG支付改革的试点省份,在DRG控费效果研究领域具有充足的数据基础。当前研究多采用政策前后患者平均住院天数、床位使用率、药品/耗材费用等简单指标[1-4]或结构变动度分析[5]等方法衡量DRG政策实施效果,而采用双重差分法(DID)对住院患者费用进行相关分析的研究较少。本研究通过收集山东省某公立三甲医院宫颈癌相关数据,通过引入DID,重点探讨宫颈癌住院患者在DRG政策实施前后的费用变化,旨在为优化管理措施和推进医保支付方式改革提供参考依据。
资料与方法
1.1 研究对象及分组
本研究以山东省某公立三甲医院2021年4—12月(DRG实施前)及2022年4—12月(DRG实施后)全部宫颈癌住院患者为研究对象。
纳入标准:主要诊断为宫颈癌;(2)医保类型为“城镇居民基本医疗保险”“城镇职工基本医疗保险”或自费。
排除标准:(1)未进行宫颈癌相关治疗的患者;(2)总费用小于1%分位数和大于99%分位数(极端费用)的患者。
通过电子病历,回顾性收集患者的年龄、主要诊断、治疗方式、费用构成等信息。为准确评价DRG政策效果,将医保类型为“城乡居民基本医疗保险”和“城镇职工基本医疗保险”的患者划分为政策组,将同期不受DRG政策影响的全自费患者作为对照组。根据山东省DRG付费原理和分组流程,将出院诊断和操作作为DRG入组依据,对诊断结果和治疗方式进行重新编码分组,按照医保类型、是否手术、是否放疗、是否化疗、是否靶向治疗、是否免疫治疗、住院时长等方面进行数据分类。
本研究经医院伦理审查委员会决定,豁免伦理审查和患者知情同意。
1.2 研究方法
1.2.1 观察指标
本研究以住院总费用、药品费用、耗材费用作为主要观察指标,探讨宫颈癌住院患者的DRG付费改革效果。同时,以患者治疗后的并发症发生率、死亡率、出院30 d内非计划再住院率和住院时间作为衡量医疗质量和效率的相关指标。
1.2.2 双重差分模型构建
本研究通过构建双重差分模型,探讨宫颈癌住院患者在DRG付费改革前后医疗费用变化情况。DID是一种用于评估政策或干预措施效果的统计方法,通过比较不同群体(如政策组和对照组)在政策实施前后的变化,帮助研究者更精确地评估政策或干预措施的真正效果,是评估政策影响的一种重要工具。其基本思路是:计算政策组与对照组在政策实施前后某项指标的变化量,两个变化量的差值即为政策的净影响。该方法能够有效避免其他时间效应和群体间固有差异的影响。
DID的关键因素包括时期虚拟变量和组别虚拟变量。时期虚拟变量time(i,t)表示是否受到DRG政策影响,2021年为DRG政策开展前,因此time=0;2022年为DRG政策开展后,因此time=1。
组别虚拟变量treated(i,t)为不同的研究样本,全自费的住院患者为对照组,treated(i,t)=0;参加城镇职工基本医疗保险、城乡居民基本医疗保险的住院患者为政策组,treated(i,t)=1。
treated(i,t)×time(i,t)表示时间虚拟变量与分组虚拟变量的交乘项;β3作为交乘项系数,表示政策实施效应。因此,本文模型的数学形式表现如下:
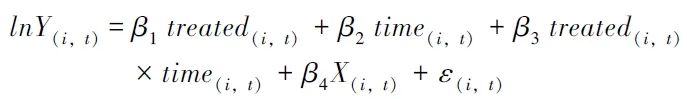
其中,被解释变量Y,主要为总费用、药品费用、耗材费用,为减少数据异方差和偏态分布对DID模型估计的影响,本研究对评价指标取自然对数。X(i,t)作为控制变量矩阵,包含了患者住院时长、是否放疗、是否化疗、是否靶向治疗和是否免疫治疗等因变量,ε指随机误差项。
1.2.3 平行趋势假设
平行趋势假设是指在进行因果推断时,政策组和对照组在干预前具有相似的发展趋势。平行趋势假设的验证是采用DID进行因果推断的前提之一,其可确保干预前政策组和对照组之间无系统性趋势差异。
如果平行趋势假设成立,则政策组和对照组在干预前的差异可被认为是由于随机分配引起的,即政策实施前两组的被解释变量差异无统计学意义(P>0.05),从而使得通过比较干预后的差异能够推断出干预的因果效应。然而,如果政策组和对照组在干预前的趋势具有显著差异,则可能会导致因果效应估计出现偏误,此时需采取更复杂的方法来控制这些趋势的差异,如合成控制法或事件研究法等。
1.3 统计学处理
采用Python 3.8和Excel 2019对数据进行筛选整理,并采用Stata 15.0进行统计分析。患者年龄为符合正态分布的计量资料,采用均数±标准差表示,住院时间为符合偏态分布的计量资料,采用中位数(四分位数)表示,组间比较分别采用t检验和Mann-Whitney U 检验;是否手术、医保类型、放疗、化疗、靶向治疗、免疫治疗等计数资料采用频数(百分数)表示,组间比较采用卡方检验。双侧检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 宫颈癌住院患者基本特征
2021年4—12月和2022年同期宫颈癌住院患者共计11030例。剔除医保类型为非“城镇居民基本医疗保险”或“城镇职工基本医疗保险”患者11例,虽确诊为宫颈癌,但住院未进行主诊断相关治疗(如治疗为食管扩张术、乳房病损切除术等)患者406例;极端费用患者230例。
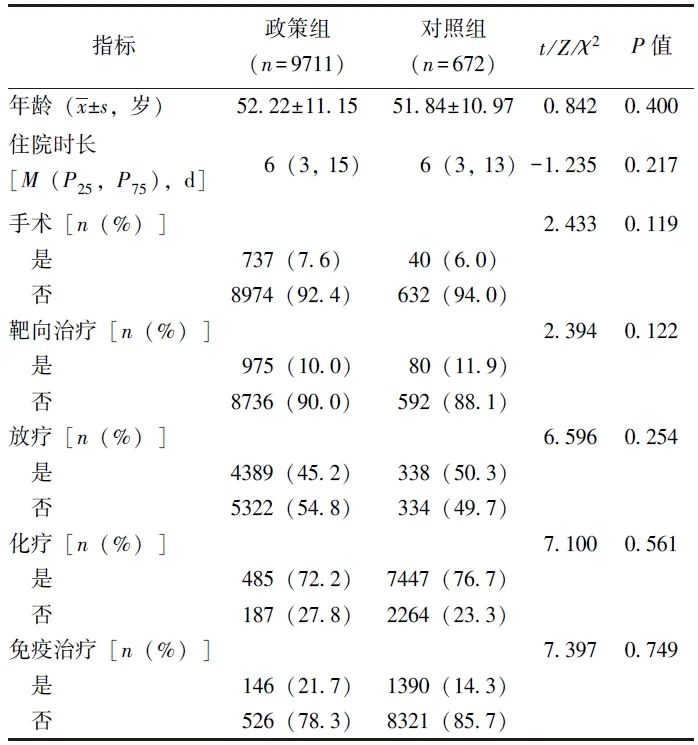
共10 383例宫颈癌住院患者纳入本研究,其中政策组9711例(含DRG实施前5418例,DRG实施后4293例),对照组672例(含DRG实施前426例,DRG实施后246例)。两组在年龄、治疗方式、住院时长等方面差异均无统计学意义(P均>0.05),见表1。
表1 宫颈癌住院患者临床基线资料比较
2.2 DRG实施前后患者医疗费用和质量变化情况
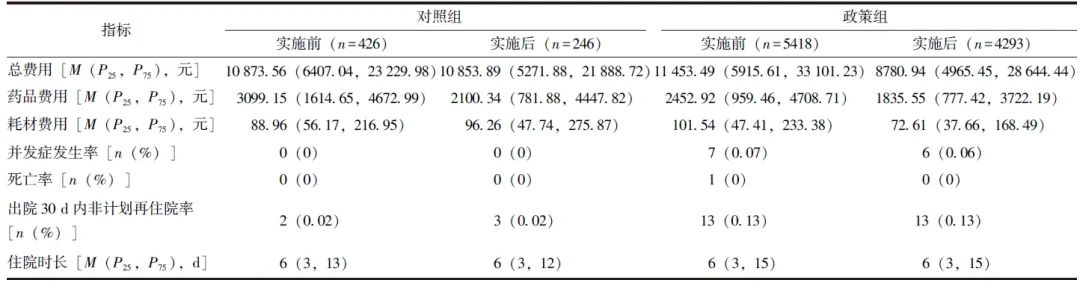
DRG实施后,对照组患者总费用由10873.56元降至10853.89元(降幅为0.18%),药品费用下降了998.81元(降幅为32.23%),耗材费用则增加了7.30元(增幅为7.58%),对照组耗材费用在数量上仅增加了7.30元,费用略高可能是住院前后的人群使用耗材的个体差异所致。
政策组总费用由11453.49元下降至8780.94元(降幅为23.33%),药品费用下降617.37元(降幅为25.17%),耗材费用下降28.93元(降幅为28.49%)。而作为衡量医疗质量和效率的重要指标,宫颈癌住院患者治疗后的并发症发生率、死亡率、出院30 d内非计划再住院率和住院时间均无明显变化,见表2。
表2 DRG实施前后宫颈癌住院患者医疗费用和医疗质量对比分析
2.3 DRG实施效果的双重差分分析
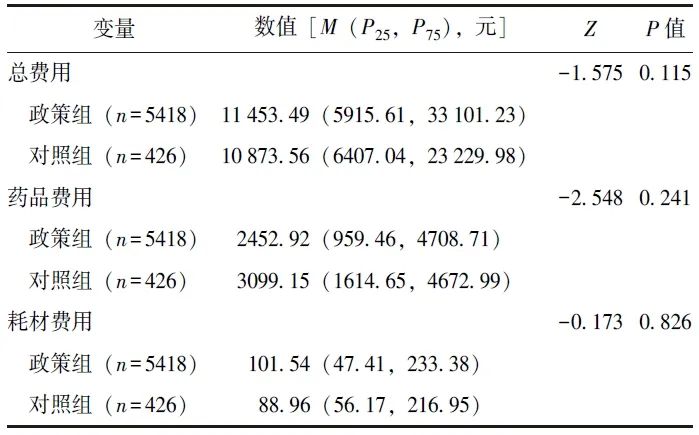
平行趋势检验结果显示,两组的被解释变量满足平行趋势检验(表3),在后续的分析中可构建双重差分模型。
表3 宫颈癌患者DRG实施前被解释变量平行趋势检验结果
双重差分法分析结果显示,DRG政策实施后,在控制了其他变量后,政策组比对照组住院总费用较实施前下降了14.40%(R2=0.616,P<0.05),药品费用下降了13.80%(R2=0.364,P<0.01),耗材费用下降了15.40%(R2=0.565,P<0.01),见表4。
表4 双重差分模型下DRG政策对相关费用的影响
3 讨论
3.1 DRG支付对宫颈癌患者住院医疗费用的控费效果显著
控制医疗费用的不合理增长、提高医保基金使用绩效是DRG改革成功与否的关键,因此政策前后的费用变化能够较为直观准确地反映改革效果。本研究通过对山东省某公立三甲医院DRG政策实施前后宫颈癌患者的住院费用进行对比分析,发现医保患者总费用由11453.49元下降至8780.94元(降幅为23.33%),双重差分法分析结果显示,医保患者比自费患者住院总费用较实施前下降了14.40%,证明DRG付费改革对于医保合理控费具有显著作用,与吴学智等[6]、冯玉莹等[7]的研究结果一致。随着改革的进一步深入,医疗机构应进一步响应国家对于DRG医疗病种的分类政策,在病种维度进行更加详细的对比分析,深入讨论DRG改革下特定病种的各项费用变化情况。
3.2 DRG政策对药品费用和耗材费用的控费效果较好
药品、耗材费用在患者总费用中占比较大,在成本控制导向下,二者变化成为关注的焦点[8]。随着医疗机构成本意识的增强,本研究样本医院的药品费用在DRG付费改革实施后均呈现显著下降趋势。政策组药品费用中位数减少617.370元,降幅为25.17%,耗材费用减少28.930元。政策组药品费用与对照组相比,较实施前下降了13.80%(P<0.01);政策组耗材费用与对照组相比,较实施前下降了15.40%(P<0.01)。
DRG付费改革和药品、耗材带量采购两项政策密切相关,能够发挥政策协同效应,合理兑现临床价值。在这一改革背景下,山东省积极降低药品、耗材费用,于2020年4月加入京津冀“3+6”联盟,与省际联盟进行药品、耗材带量采购;2021年,山东省医保局发布了《山东省医疗保障事业发展“十四五”规划》,提出推进药品和医疗耗材集中大量采购的改革。该政策有效推动了药品、耗材费用的合理下降。DRG政策指导医用耗材带量采购将成为未来发展趋势,目前北京市已推行DRG付费和带量采购联动管理工作(“DRG联动采购”),旨在进一步解决药品贵、药品费用不合理增长等难题。
3.3 DRG付费改革对医疗质量未产生负面影响
DRG付费改革提倡提高医院效率和优化资源分配,但这并不意味着牺牲医疗质量。相反,医院通过优化流程、提高诊断和治疗效果等方式,确保患者在住院期间得到恰当的医疗服务,避免住院时间过短而影响治疗效果。通过衡量医疗质量的3个重要指标,分析DRG政策实施前后医疗质量变化情况,发现宫颈癌住院患者的并发症发生率、死亡率和30 d内非计划再住院率并无明显变化,表明在患者就医成本有效节约的情况下,医疗质量水平仍然得到了持续保障。
同时,对照组和政策组在DRG政策实施前后的住院时长中位数均为6 d,反映出样本医院在DRG付费改革政策影响下,未出现盲目压缩住院时间等一系列问题,证明了DRG政策对医疗质量未产生负面影响。
医疗质量是医院管理的重中之重,是影响三甲医院绩效考核排名的关键因素。该样本医院多次开展规范医疗行为系列专项行动,全方位深入控制医疗质量。未来随着DRG改革不断深化,医院会通过更公平、透明的付费方式来优化医疗资源的分配,特别是对于自费患者,严格按照临床路径,在规范诊疗的基础上合理控费,最终达到自费患者和医保患者的趋向一致,进而提升医院整体医疗服务水平和患者满意度。
综上,DRG政策能够在保证临床诊疗规范的基础上,合理降低病组费用,实现医疗资源有效利用。
参考文献
[1]程子瑄,阮娴静. C-DRG收付费政策实施对三明市公立医院住院费用及效率的影响研究[J]. 中国医院管理,2023, 43(4): 29-33.
[2]朱碧帆, 徐嘉婕, 桑培敏, 等. DRG支付对医疗服务体系的影响分析:基于OECD实证数据[J]. 卫生经济研究, 2021, 38(5): 49-54.
[3]张英强, 吴欣, 李静, 等. DRG支付制度改革对老年患者就诊费用的影响与政策建议[J]. 中国医院, 2024, 28(5): 55-58.
[4]杨怡, 周旭, 陈依依, 等. DRG支付下武汉市某三甲医院药物涂层球囊介入治疗病组的控费效果分析[J]. 医学与社会, 2023, 36(3): 138-144.
[5]杨琳, 朱兆芳, 崔斌, 等. 基于DRG付费的经皮冠状动脉支架植入病组住院患者费用结构变化的影响研究[J]. 中国卫生经济, 2023, 42(10): 29-32.
[6]吴学智, 李捷, 邓淑娟, 等. DRG付费改革对攀枝花市某三甲医院普外科医保患者费用的调控效果分析[J]. 医学与社会, 2022, 35(3): 76-79.
[7]冯玉莹, 蔡鑫宇. 基于DRG支付的云南省定点医疗机构冠心病住院患者医疗费用分析[J]. 医学与社会, 2021, 34(3): 102-106.
[8]郑金坡, 田羿, 李军, 等. DRG支付方式改革医疗机构面临的挑战与应对措施[J]. 中国医院, 2021, 25(7): 22-24.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言

















#宫颈癌# #DRG支付#
17