驱动压力(ΔP)定义为高于产生潮气量(Vt)所需的呼气末正压(PEEP)的膨胀压力。它是由潮汐过程中产生的弹性力产生的。因此,驱动压力受到潮气量以及肺和胸壁弹性的影响,可以表示为Vt与呼吸系统顺应性(Crs)之间的比率(ΔP=Vt/Crs)。肺的弹性(及其相反的顺应性)反映了肺的功能大小。由于婴儿肺的特定弹性不受急性呼吸窘迫综合征(ARDS)的影响(即,未受影响的肺区域保持其正常的机械特性),因此肺的总弹性的增加反映了肺容量的损失:弹性随着可参与潮汐通气的肺单位(腺泡)数量的减少而增加。Gattinoni等人在一项经典的计算机断层扫描(CT)研究中证明了弹性和肺容量之间的关系。在插管患者中,ΔP可以很容易地在准静态条件下计算为平台压力(Pplat)减去总PEEP。然而,尽管这种测量在完全被动的患者中是完全可靠的,但由于患者呼吸肌对辅助通气的影响,它可能会导致误差。
为什么驱动压与临床相关?
在对各种随机试验的事后分析中首次描述了ΔP的重要性,这些试验评估了ARDS患者使用低Vt通气或更高PEEP的情况。该分析结果表明,在控制通气期间,无论PEEP、Vt或Pplat水平如何,较高水平的ΔP与死亡率独立相关。此外,ΔP可介导Vt与死亡率或PEEP与死亡率之间的关系。同样,在插管时没有肺损伤临床证据的患者中,较高的ΔP也与ARDS的发展有关。
最近对五项随机试验的二次分析显示,降低呼吸窘迫综合征患者Vt的死亡率益处仅在呼吸系统弹性高的患者中观察到,这表明肺压力而不是肺炎症本身是呼吸机诱导的肺损伤(VILI)的决定因素。当ΔP较低(<15 cmH2O)时,高Vt(12 mL/kg)和低Vt(6 mL/kg)之间的死亡率没有差异。因此,当Vt产生过大的肺应力时,根据ΔP设置Vt可以进一步降低Vt。同样,允许弹性低的患者有更高的Vt可以促进自主呼吸,并最大限度地减少镇静需求。然而,到目前为止,还没有专注于临床结果的临床试验来明确评估将Vt滴定到目标ΔP的效果。
潮汐膨胀的频率也可能导致 VILI。 然而,最近的数据表明,与降低呼吸频率 (RR) 的效果相比,降低 ΔP 对降低死亡率的影响要减少四倍。 换言之,将 ΔP 降低 1 cmH2O 可能与获益相关,除非由于呼吸性酸中毒需要将 RR 增加 4 次或更多次。 在这种情况下,在等碳酸条件下,整体效果为零。 因此,高碳酸血症的有害影响,例如增加右心室衰竭的风险,应该与通过增加 RR 来改善分钟通气量相平衡。
如何在床边测量驱动压?
在受控机械通气期间,在没有不同步的情况下,通过进行 0.2-0.3 秒的短暂吸气暂停来测量 Pplat,可以在准静态条件下轻松计算 ΔP。 在 ARDS 患者中,安全的 ΔP 可能小于 15 cmH2O。
在机械通气的自主呼吸患者中,可以通过施用短效镇静剂进行相同的测量(必须仔细检查和避免反向触发的细微信号)。 如果吸气努力持续存在,可以添加一点短效肌肉松弛剂。 然后,可以测量 Pplat 和总 PEEP,并可以计算 Crs。 一旦执行此测量,正如我们通过呼吸了解 Vt,可以快速了解患者每次吸气时的 ΔP (ΔP=Vt/Crs)(图 1a 和 b)。
或者,如果我们想避免使用镇静剂,我们可以通过最近描述的一些简单实用的操作来合理地估计ΔP。第一个要求在自主呼吸期间(主要用于压力支持通气)对那些呼吸肌肉完全放松的患者进行吸气末阻断。在这些患者中,将获得稳定的气道压力测量值。在一项研究中,PSV期间使用吸气末保持获得的驱动压力与死亡率相关,可以通过简单地用Pplat减去PEEP来计算(图1c),尽管在呼吸肌用力前和呼气末用力前的患者中,Pplat可能很难测量(图1d)。这种操作需要对气道轨迹进行目视检查。不稳定的Pplat跟踪应该被丢弃,但它们并不常见。
第三种方法可用于估算“动态 ΔP”,其中包括吸气时产生的阻力,导致 ΔP 略微高估,因此称为动态 ΔP。 在这种情况下,我们执行呼气暂停并让患者呼吸。 气道阻塞时患者吸气努力产生的气道压力摆动 (ΔPocc) 可用于估计非阻塞呼吸期间吸气肌 (Pmusc) 产生的动态 ΔP 占比:Pmusc=− 0.75 × Pocc 。 Pocc 乘以 0.75 以估计 Pmusc,以解释准静态与准等张肌肉收缩期间产生的力的差异(隔膜的力-速度关系的函数)。 该校正因子是根据经验得出的,并在描述 Pocc 使用的原始研究中得到验证。 ΔP 的呼吸机分量近似于高于 PEEP 的设定压力支持水平(或高于 PEEP 的峰值压力)(图 1e):
ΔPdyn = PSVset − (0.75 ∗ ΔPocc)
考虑到本质上添加到该计算中的电阻分量,只要超过第二种方法(吸气暂停)提供的估计值 3–5 cmH2O,通过该方法计算的动态 ΔP 值就应该引起注意。 在这种情况下,可以怀疑呼气肌活动,并且可以使用第一种方法来获得更可靠的 ΔP 测量值。 此外,由于呼气肌的松弛导致 Vt 增加(对应于呼气末跨肺压恢复所驱动的体积),这种呼气活动会导致 ΔP 真正增加(图 1f)。
最后,Pocc 测量也已在多项研究中得到验证,以估计动态跨肺驱动压 (ΔPLdyn) 作为肺应力的替代指标,即仅用于扩张肺的 ΔP 分量,还包括通过气道和气管内管 (ET)的气体产生的移动阻力(图 1g):
PLdyn = (Ppeak − PEEP) − (0.66 *Pocc)
基于Pocc的方法可能会高估静态肺扩张压力,因为通过气道和ET管移动气体需要阻力。然而,先前有人认为,在辅助通气下的自主呼吸过程中,动态压力(而不是静态压力)可能更相关,因为在动态条件下,肺膨胀压力的区域变化,这一点从细胞膜现象中可以明显看出。可接受值的精确上限仍有待确定。然而,最近的试验表明,ΔPLdyn的目标值在15至20 cmH2O之间,但还需要更多的研究来确定这一阈值。在日常临床实践中使用这些方法时,如果无法测量总PEEP,则使用设定PEEP来计算ΔP。
如何控制自主呼吸患者的驱动压?
具有适当呼吸驱动的自主呼吸患者对压力支持的变化有反应,这意味着压力支持的增加将与吸气努力的显着减少相关,从而更好地控制 ΔP。 然而,控制呼吸驱动不当的患者的 ΔP 更具挑战性,因为他们对压力支持的变化没有反应,无论压力支持增加如何,都保持相同的吸气努力,因此产生更高的 ΔP。 由于 Hering-Breuer 反射,这些患者中的一些可能通过抑制呼吸驱动来响应 PEEP 水平的增加。促进轻度碱中毒和增加FiO2以达到正常的PaO2水平可能是有用的。或者,在ARDS患者队列中进行的模拟分析表明,体外二氧化碳清除也可能有助于那些肺泡死区分数较高或Cr较低的患者以及接受较高CO2清除治疗的患者。然而,这一假设应该在未来的试验中得到验证。最后,如果这些措施都不起作用,可能不得不给病人服用镇静剂。在这种情况下,短效镇静剂可能是首选。最后,如果使用这些策略不能限制ΔP,部分神经肌肉阻滞也可以促进镇静患者的肺部保护性通气,降低ΔPL和呼吸功。
局限性
在评估VILI风险方面,从生理学的角度来看,我们应该测量ΔPL。然而,我们更经常地测量ΔP,因为在床边更容易测量。此外,最近一项包括ARDS患者的大型观察性研究的结果表明,与ΔP相比,ΔPL并不能改善60天死亡率的预测。这一结果表明,胸壁驱动压力也可能与疾病的严重程度和结果有关。从实用的角度来看,假设在重症监护病房入院期间胸壁的顺应性没有实质性变化,ΔP的差异可能会反映ΔPL的变化。
总之,ΔP可能是与ARDS患者死亡率相关的最稳健的单一变量,因为它考虑了疾病的严重程度和呼吸机设置。在个性化医疗的时代,单一的Vt限值并不适合所有人。驱动压力可能有助于根据肺部的大小滴定Vt,并可能改善结果。然而,这种方法需要在专门设计的随机试验中进行测试。
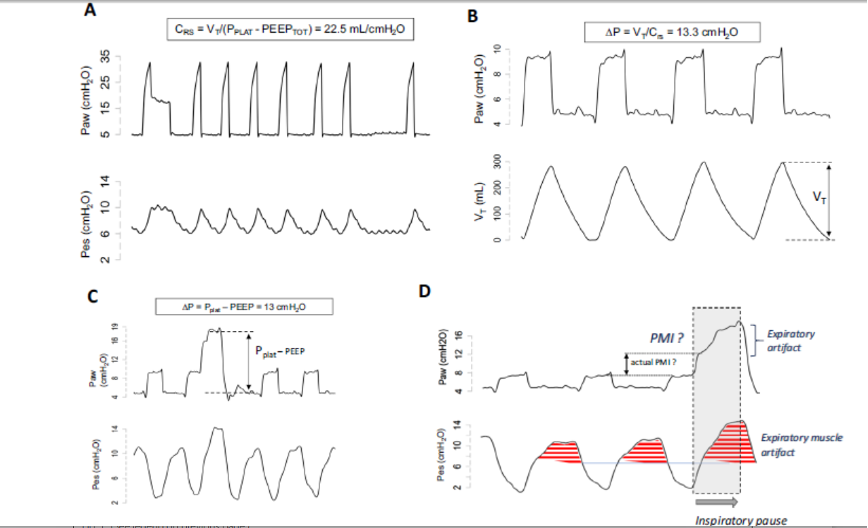
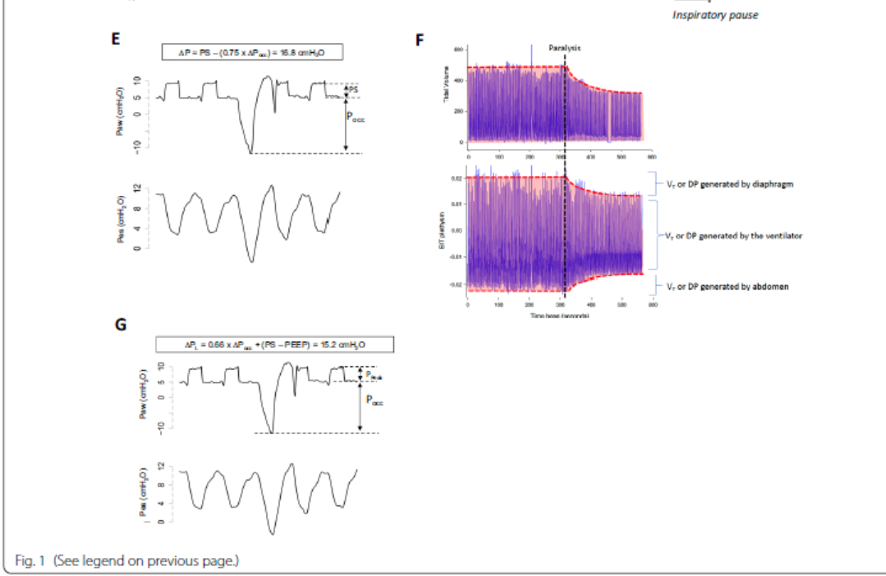
图 1 估计自主呼吸期间驱动压 (ΔP) 的四种方法:在不同时间从单个患者获得的近端和食管压力的代表性描记图。 患者在压力支持通气下进行通气,随后使用琥珀胆碱 (A) 进行肌肉麻痹。 患者接受 EIT 监测,在麻痹期间,我们确保每分钟通气量与压力支持通气期间相同。 我们还确保 EELZ(代表 EELV)没有发生显着变化,以便在相同的全球肺容量和类似的呼吸系统力学下运行。 在执行短暂的吸气和呼气暂停(0.5 秒)后,我们测量了准静态顺应性和驱动压力(分别为 22.5 mL/cmH2O 和 13.3 cmH2O)。 在面B 中,当我们测量 VT = 300 mL 时,患者在设置为 5 cmH2O 的压力支持通气下通气。 然后计算出 ∆P Vt/Crs=300/22.5=13.3 cmH2O。 请注意,我们确保图 A 的 VT 与图 B 中的 VT 相同。在图 C 中,患者还在设置为 5 cmH2O 的压力支持通气下进行通气,然后我们进行了吸气暂停。 请注意,气道压力在暂停期间显着增加,揭示了患者在暂停前的吸气相中执行的隐藏努力(现在转换为弹性反冲压力)。 请注意,食管压力的负波动在整个周期中是有规律的,几乎没有机动干扰。 然后 ∆P 计算为 Pplat – PEEP=13 cmH2O(低估可忽略不计)。 在 D 中,我们可以观察吸气暂停期间呼气肌活动的影响,从而在吸气暂停期间产生持续增加的气道压力。 每次呼吸都会激活呼气肌(我们可以通过比较麻痹期间的食道压力来识别这一点)。 此外,对呼气肌收缩更强的动作有明显的反应。 在 E 中,患者仍然在压力支持通气设置为 5 cmH2O 的情况下通气,然后我们进行了呼气暂停。 请注意,气道压力在暂停期间大幅下降,与食管压力下降的幅度相似(称为 Pocc,=–15.7 cmH2O),表明在下一次呼吸中要进行的预期努力。 请注意,与之前的呼吸相比,在闭塞呼吸期间食管压力的负摆动略高。 这是由该计算中使用的 K 因子 (0.75) 解释的:ΔP=PS − (0.75 × Poccl)=5 − (0.75 × − 15.7)=16.8 cmH2O。 该方法代表动态 ΔP,高估前一个 3.8 cmH2O。 这种高估的很大一部分是由于使用此方法时未从气道/肌肉压力中减去的阻力造成的。 在 F 中,我们可以观察瘫痪前后的 Vt 和电阻抗断层扫描体积描记器(黑色虚线)。 我们可以观察到,在瘫痪之前,产生的 ΔP 和 Vt 的量是呼气肌松弛、呼吸机和吸气努力的总和。 瘫痪后,由于肌肉活动完全消失,产生的 ΔP 和 Vt 仅取决于呼吸机。 在 G 中,我们使用了与面板 E 中相同的描记和呼气暂停。但我们用它来计算动态跨肺压差 ΔP (ΔPL)。 在这种情况下,系数 0.66 本质上减去所有先前计算中涉及的胸壁分量。 尽管如此,它还是高估了方法 B 和 C,因为它并不像方法 D 那样减去阻力。我们可以假设它代表了自主呼吸期间动态肺应力的峰值。 验证此变量的安全水平的研究正在进行中。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








