停药后有望长期缓解!《自然》子刊:这些自身免疫性疾病患者,更适合CAR-T疗法
2024-08-20 医学新视点 医学新视点 发表于上海
介绍 CAR-T 细胞疗法在自身免疫性疾病中的进展,包括治疗步骤、适用疾病和患者、监测随访等,目前在多种疾病中显示诱导长期无药物缓解潜力,仍需长期监测。
近年来,嵌合抗原受体T细胞(CAR-T)疗法在自身免疫性疾病方面取得了一定进展,如系统性红斑狼疮(SLE)、特发性炎性肌病、系统性硬化症、视神经脊髓炎谱系疾病、重症肌无力、多发性硬化等。这些疾病的共同点在于发病机制均为B细胞介导,而靶向B细胞或浆细胞的CAR-T细胞疗法也是当前应用于自身免疫性疾病的主流方式。
近日,Nature Reviews Rheumatology发表关于CAR-T细胞疗法治疗自身免疫性疾病的进展和挑战综述。正如文章所述,虽然针对自身免疫性疾病的CAR-T细胞疗法仍处于早期阶段,但其治疗理念、方法和技术在不断发展,且已在几种不同类型自身免疫性疾病中显示出诱导长期无药物缓解,未来CAR-T细胞疗法将发挥更大治疗潜力,造福广大患者。

截图来源:Nature Reviews Rheumatology
CAR-T细胞疗法治疗自身免疫性疾病,你需要知道这些
CAR-T细胞疗法已经历过几代迭代,目前使用较多的是自体CAR-T细胞疗法。简单来说,可分为7步:
第一步:采集患者血液,分离并去除白细胞;
第二步:T细胞选择和活化;
第三步:将T细胞转导为CAR-T细胞;
第四步:扩增CAR-T细胞;
第五步:清除患者体内淋巴细胞,为输注CAR-T细胞创造合适环境;
第六步:将CAR-T细胞转移到患者体内,相比于治疗恶性肿瘤,治疗自身免疫系统疾病所需的CAR-T细胞会更少,多余的CAR-T细胞可以存储起来,以备未来之需;
第七步:输注CAR-T细胞后密切观察有无并发症,并长期随访观察。
当然,基于CAR的治疗方法在转导、疗法类型等方面可能有所不同,如下图所示,我们可以通过病毒载体(viral vector)、脂质纳米粒(LNP)、CRISPR-Cas9基因编辑(其通常也需要LNP用于细胞递送)的转导方式,将CAR遗传信息引入活化细胞中。
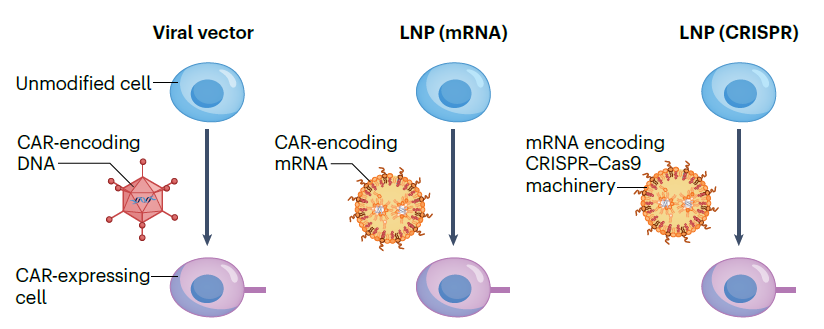
▲基于CAR的转导方式(图片来源:参考文献[1])
此外,除了前面介绍的自体(Autologous)CAR-T细胞疗法,还有同种异体(Allogeneic)CAR-T细胞疗法和体内(In vivo)CAR-T细胞疗法。
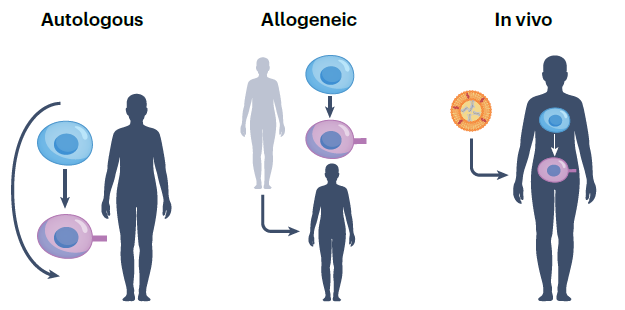
▲不同治疗方式(图片来源:参考文献[1])
T细胞是的CAR-T细胞疗法尤为常见的细胞来源,此外,γδ T细胞、自然杀伤(NK)细胞也是细胞来源之一。
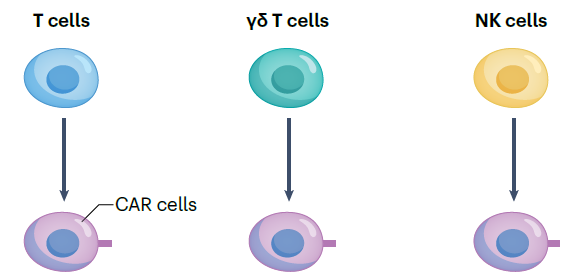
▲不同细胞来源(图片来源:参考文献[1])
随着科学技术的进步,不同的疗法也在不断涌现,如嵌合自身抗体受体(CAAR)细胞、嵌合自身抗原T细胞受体(CATCR)细胞和“超级CAR”。
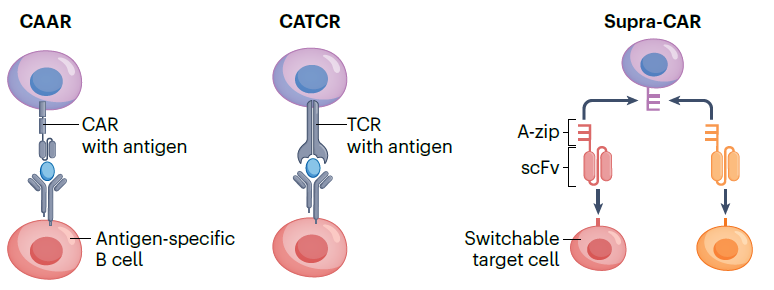
▲新兴细胞疗法(图片来源:参考文献[1])
哪些自身免疫性疾病更适合CAR-T细胞疗法?
B细胞深度耗竭,包括消除自身反应性B细胞克隆,是靶向CD19或BCMA的CAR-T细胞疗法获得成功的先决条件,因此只有真正由B细胞驱动的疾病才能对CAR-T细胞疗法产生应答,这些疾病包括系统性红斑狼疮、特发性炎性肌病、系统性硬化等。反之,对于缺少致病性B细胞的慢性炎症性疾病,如银屑病、炎症性肠病、脊柱关节炎等,靶向B细胞的CAR-T细胞疗法就不太奏效。不过,这些疾病主要是由于异常T细胞活化和IL-23-IL-17介导的炎症所引起,因此其可能受益于基于细胞的其他治疗策略,如Terg细胞或间充质基质细胞等。
此外,近年来发现风湿免疫疾病中的某些疾病,如肉芽肿伴多血管炎、类风湿关节炎和原发性舍格伦综合征等疾病,发病机制也与B细胞密切相关,因此这些疾病也是靶向B细胞的CAR-T细胞疗法的潜在可治疗疾病。
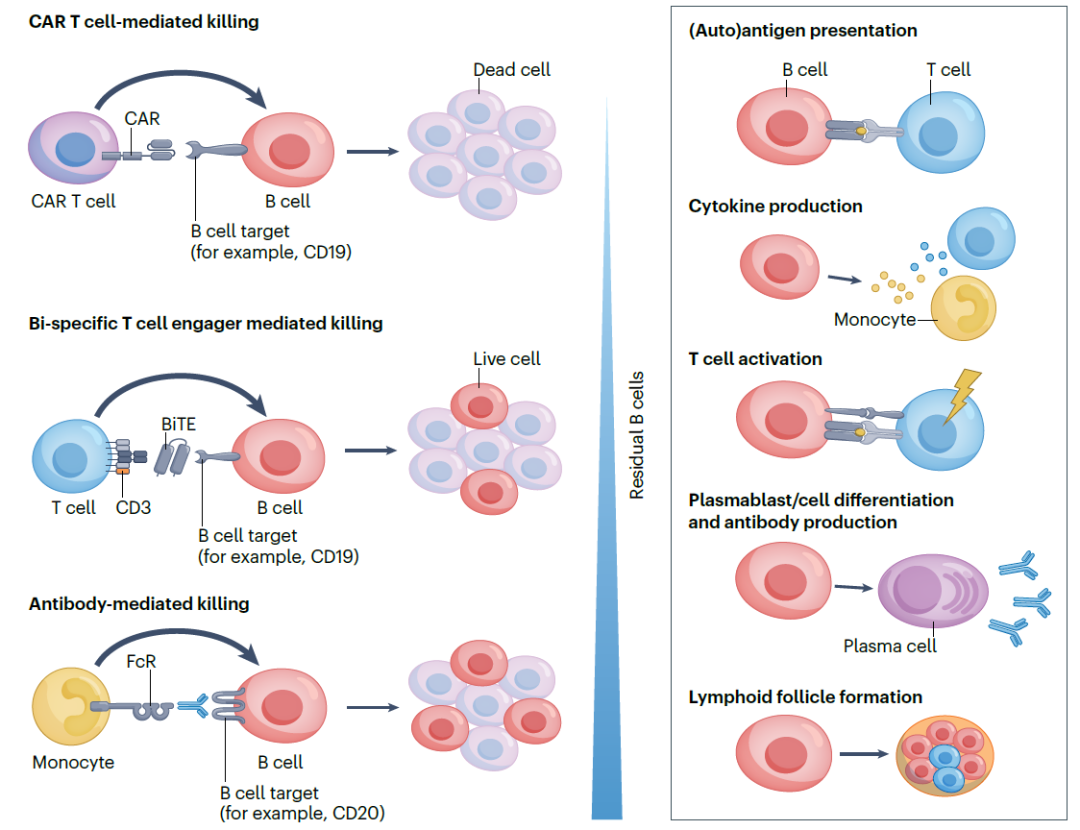
▲治疗性B细胞耗竭方式(图片来源:参考文献[1])
哪些患者更适合CAR-T细胞疗法?
目前看来,患有难治型疾病且几乎没有器官损伤,但面临着永久性器官衰竭甚至死亡的高风险人群,似乎能从CAR-T细胞疗法中获得最大益处。但是,CAR-T细胞疗法治疗自身免疫性疾病“理想”患者的理念也在不断发展和更新。为了能够早干预、早治疗,防止多种药物治疗无效造成永久性器官衰竭,当前CAR-T细胞疗法治疗自身免疫性疾病的部分临床试验,也招募部分仅采用两种或更多免疫抑制治疗方案的患者,而不是等到所有可用的治疗方案均用尽。
开始CAR-T细胞疗法前应该评估器官损伤情况,如肾脏活检,目的是尽量精准的记录因自身免疫性疾病引起的终末器官损伤情况,以及评估CAR-T细胞疗法的治疗耐受性。考虑到CAR-T细胞疗法治疗后可能出现的细胞因子释放综合征、免疫细胞相关神经毒性综合征等不良反应,患者在治疗前必须有足够的器官功能储备来应对这些不良反应。
若CAR-T细胞疗法不仅能让自身免疫性疾病患者实现长期无药物缓解,且具有良好的安全性特征,那么对于预后不良的疾病,开展早期治疗将成为可能。相反,对于轻中度的自身免疫性疾病患者而言,常规疗法或生物免疫调节药物治疗是更好的选择。
CAR-T细胞疗法治疗后的患者监测和随访
对于所有接受CAR-T细胞疗法治疗的患者而言,长期随访监测是至关重要的。美国FDA建议:所有接受细胞疗法治疗的患者应进行15年随访观察,接受终身监测,重点关注细胞因子释放综合征、神经和骨髓毒性、继发恶性肿瘤等。
通常在输注CAR-T细胞后1~2周内细胞扩增可达到峰值,而B细胞会在治疗后3~7天从血液中完全耗竭。不同于癌症患者,自身免疫性疾病患者治疗数周后CAR-T细胞会逐步消失,这可能与B细胞的快速和完全耗竭、骨髓反应的竞争等有关。因此,需要监测CAR-T细胞和B细胞的变化情况,并定期查血常规,频率为:第1个月每周1次,前3个月每月一次,而后每隔3个月一次直到1年,之后每6个月一次。
CAR-T细胞疗法比较常见的中期不良反应是感染。因此,除了监测CAR-T细胞和B细胞的变化情况外,还建议更广泛地监测免疫重建,包括对T细胞、NK细胞的监测,以更好地了解CAR-T细胞治疗后不同免疫细胞亚群的动态变化。CAR-T细胞治疗后监测器官功能和评估其他免疫学参数也是很有必要的,应重复检测患者自身抗体是否降低。此外,疾病活动标记物、疾病综合评分、患者生活质量评分等也是需要关注的监测指标。
小结
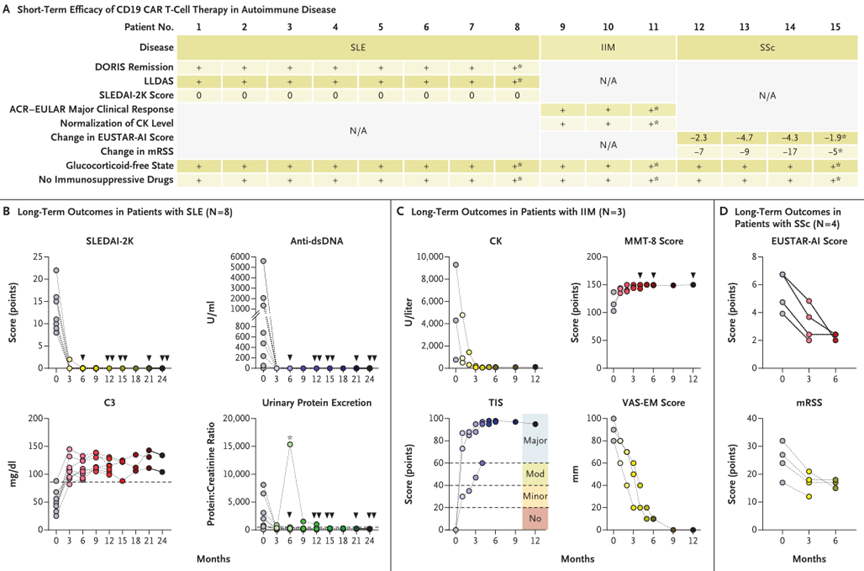
目前,CAR-T细胞疗法已在几种不同类型自身免疫性疾病中显示出诱导长期无药物缓解,主要靶向B细胞,以解决自身抗体介导的疾病,如系统性红斑狼疮和特发性炎性肌病。当前研究着重纳入多药耐药的自身免疫性疾病患者进行治疗,但高危患者开展早期CAR-T细胞疗法或也可预防不可逆的器官损伤。尽管到目前为止,CAR-T细胞疗法的安全性可控,但仍建议接受CAR-T细胞疗法的自身免疫性疾病患者接受长期监测。
当然,CAR-T细胞疗法不仅在自身免疫性疾病的治疗方面取得进展。据公开资料,当前靶向CD19和BCMA的在研CAR-T细胞疗法共有18款,普遍处在早期研发,其中临床前4款、临床1期12款,临床1/2期4款,适应证主要涵盖系统性红斑狼疮、弥漫性大B细胞淋巴瘤、多发性骨髓瘤等。其中临床1期在研疗法详细信息可见下表。希望未来能最大限度地发挥CAR-T细胞疗法治疗自身免疫性疾病的潜力,以及降低可能的风险,造福广大患者。

注:本表由药明康德内容团队根据公开资料梳理,为不完全统计。如有遗漏,欢迎补充(截止日期2024年7月8日)
参考资料
[1] Schett, G., Müller, F., Taubmann, J. et al. Advancements and challenges in CAR T cell therapy in autoimmune diseases. Nat Rev Rheumatol (2024). https://doi.org/10.1038/s41584-024-01139-z
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言












#自身免疫性疾病# #CAR-T#
74