CGP专家共识 | 老年阻塞性睡眠呼吸暂停患者无创正压通气应用规范专家共识
2024-07-09 中国全科医学杂志 中国全科医学杂志 发表于上海
参考国内外临床研究就老年 OSA 患者的无创正压通气(NPPV)治疗的操作流程、要求,具体的方式和方法等内容进行反复探讨,最终制订本项专家共识,旨在规范国内老年 OSA 患者 NPPV 治疗提供参考。

一、老年 OSA NPPV的概述、目标、模式
NPPV的概述
NPPV 不需要建立人工气道,患者通过面罩、管路与无创通气设备相连,通过正压送气辅助患者进行呼吸。NPPV 通过开放气道改善患者通气功能。无创呼吸机通过电机转动变换实现不同压力的切换,保证治疗压力恒定及必要的漏气补偿,并通过机器内设的微电脑进行控制,使呼吸机保持一致性工作状态,人机同步性一致,达到治疗需要的压力水平,从而保证 NPPV 治疗的效果。随着 NPPV 技术的不断成熟,越来越多的患者受益,生命质量提高,早期应用该技术成为改善老年 OSA 患者疾病预后的手段之一。NPPV 降低了老年患者的呼吸暂停低通气指数(Apnea hypopnea index,AHI),改善患者的生活质量,减少运用气管插管或气管切开所带来的风险;此外,NPPV 还可以改善因 OSA 带来的心脑血管疾病风险,认知功能下降及情绪障碍,减少合并症的恶化。
NPPV的目标
(1)消除睡眠中出现的呼吸暂停及低通气;
(2)消除睡眠中的鼾声及气流受限;
(3)恢复正常的睡眠结构,改善睡眠质量;
(4)消除睡眠中的低血氧事件。
NPPV的几种模式
(1)持续气道正压通气模式(CPAP);
(2)自动持续气道正压通气模式(auto-CPAP);
(3)双水平正压通气模式(BiPAP);
(4)容量保证压力支持通气(VAPS);
(5)适应性伺服通气模式(ASV)。
二、老年 OSA NPPV的适应证和禁忌证
NPPV的适应证包括:
(1)中、重度 OSA患者(AHI ≥ 15 次 /h);
(2)轻度 OSA 但日间症状明显者,例如日间思睡、认知障碍等症状;
(3)轻度 OSA 存在共病如心脑血管疾病、慢性阻塞性肺病、哮喘、糖尿病、甲状腺功能减退等的患者;
(4)经过其他方式治疗(如悬雍垂腭咽成形术、口腔矫正器治疗等)后仍存在 OSA 的患者;
(5)围手术期治疗的 OSA 患者;
(6)不愿接受 OSA 的手术治疗或合并严重的心肺疾病而不能耐受手术治疗的 OSA 患者。
NPPV的禁忌证包括:
(1)存在肺大疱、气胸或纵隔气肿的患者;
(2)血流动力学不稳定,动脉压力显著下降(压力值 <90/60 mmHg),以及发生休克的情况;
(3)出现急性冠脉综合征且血压不稳定的患者;
(4)3 个月内发生急性脑梗死的患者,以及脑脊液漏、头颅创伤或颅内积气的患者;
(5)急性中耳炎、鼻炎及鼻窦炎感染尚未控制的患者;
(6)存在上呼吸道梗阻危险因素的患者;
(7)眼压控制不佳的青光眼患者;
(8)与鼻罩或面罩接触处皮肤感染或溃烂者;
(9)意识障碍者或听力严重下降无法沟通,不能配合无创通气治疗的患者。
三、老年 OSA NPPV的压力滴定流程
1 压力滴定治疗的方式
(1)人工压力滴定:通过人工值守,根据患者睡眠及体位情况进行压力增减,并反复调整患者睡眠中的不同情况,选择适合的压力模式及参数,以确保患者整夜有效最低的治疗压力,此方法得到的压力参数是标准的、最适的治疗参数,但比较耗时,繁琐,需要投入大量的精力;
(2)自动压力滴定:一般采用具有 autoCPAP 模式的无创正压呼吸机进行压力滴定,要求在滴定前对患者进行相关知识教育及问题解答,选择合适的治疗面罩并进行试戴,一段时间(3 d)后读取呼吸机治疗后的存储卡,选定 90% 的治疗压力为患者的最终治疗压力。虽然此方法简单方便,但因为是患者首次佩戴,对呼吸机的耐受性,漏气,半夜摘机的风险等情况都会干扰到呼吸机压力滴定的结果,所有在进行自动压力滴定时需要有经验的睡眠医师或技术人员进行操作,以减少失败率;
(3)分夜压力滴定:患者睡眠监测和压力滴定在一夜中完成。检查开始时,患者至少需要进行 2 h 的睡眠监测,且 AHI 指数≥ 30 次 /h。若考虑到患者病情严重(严重的低氧可能引发严重的并发症,甚至出现意外的风险),不适合进行整夜多导睡眠监测(polysomnography,PSG),这时可开始进行人工压力滴定。如果分夜滴定效果因患者睡眠情况或呼吸机不耐受等因素影响,不能得到理想的治疗参数,在分析原因后,择期再次进行整夜压力滴定。
2 压力滴定治疗的要求
(1)CPAP 或 BiPAP 最适压力参数应该调整到能消除患者鼾声、呼吸暂停、低通气、呼吸努力相关性觉醒(Respiratory effort related arousal,RERA) 等事件;
(2)建议 CPAP 模式的最低初始压力水平是 4 cmH2O;BiPAP 模式的 IPAP 最低初始压力水平为 8 cmH2O,EPAP 最低初始压力水平是 4 cmH2O;
(3)建议 CPAP 模式的最大压力为 15 cmH2O,BiPAP 模式的IPAP 最大压力值为 30 cmH2O,同时还需结合老年人的共病情况(如心肺等疾病)来进行最高压力的设置;
(4)在运用 BiPAP 进行滴定时,IPAP 和 EPAP 二者间存在的 压 力 支 持(pressure support,PS;PS=IPAP-EPAP)最小值应在 4 cmH2O,PS 的上限值为 10 cmH2O;
(5)CPAP 及 BiPAP(包括 IPAP 和 / 或 EPAP)压力值每升高 1 cmH2O,观察时间不能少于 5 min,直到所设置的压力能消除 OSA 事件。
3 压力滴定的方法
压力滴定的前期准备:
(1)已明确诊断,确定需要进行呼吸机治疗。正常情况下,压力滴定应该在睡眠监测明确诊断后第二天进行,若患者存在睡眠差的情况,可以在调整睡眠后择期进行人工压力滴定或是家庭自动呼吸机压力滴定。对于病情严重的患者可以采用分夜压力滴定并采用住院治疗,密切观察呼吸机治疗效果。
(2)生命体征平稳,能配合完成呼吸机压力滴定,能保证足够的睡眠时间。原则上需在患者生命体征平稳的情况下进行压力滴定,但若呼吸机治疗对患者稳定病情及生命体征有帮助时,可在严密监测下进行压力滴定,建议尽量在日间医疗资源充足的情况下完成。根据患者病情,采用适合其病情的压力滴定方式,但必须保证患者在滴定时有充足的睡眠时间,从而获得良好的滴定结果。
(3)监测室准备:选择具备滴定和监护条件的监测室,除必需的仪器设备之外,还需保证适宜的监测环境,包括温度、光线、通风、噪音等情况。对于有特殊情况的老年患者进行压力滴定检查时,如活动不便、合并睡眠行为障碍等情况,要求家属在监测过程中全程陪护。
(4)根据患者的面部结构及呼吸习惯等特点选择适合患者的面罩类型。当前使用较多的面罩有鼻罩、口鼻面罩、全面罩、鼻枕等,根据患者具体情况选择面罩类型。无特殊情况时,首选鼻面罩治疗,若存在鼻腔通气不畅、牙齿脱落过多、张口呼吸等情况,可考虑换用口鼻罩。若存在幽闭恐惧症或不能接受鼻罩、口鼻罩治疗的患者,可选用鼻枕治疗。面罩的选择对治疗至关重要,在进行无创通气前,应该采用专业卡尺测量对患者的鼻面进行测量,以确定适合患者的面罩大小和类型,一般面罩有大、中、小 3 种尺寸,选定面罩后技术人员应协助患者佩戴并在不同体位下调整面罩佩戴和观察佩戴是否存在漏气及漏气大小。在选择面罩时,应注意面罩和患者脸部贴合的密闭性,面罩材质质地柔软,便于佩戴,不影响体验等,避免因面罩佩戴不适,影响舒适性及治疗效果。
(5)根据患者的病情和睡眠监测结果,意向性选择适合患者病情的 NPPV 治疗模式。
(6)指导患者佩戴呼吸机,调整呼吸机及面罩的连接,并指导患者有规律的呼吸,为压力滴定创造条件。
压力滴定治疗的具体方法:
(1)滴定中,出现至少 2 个 OSA 事件,应调高 CPAP 或同时调高 IPAP 和 EPAP 的压力值;
(2)滴定中,出现至少 3 个低通气事件, 应调高 CPAP 或 BiPAP 的 IPAP 压 力;
(3)滴定中,出现至少 5 个 RERA 事件,应调高 CPAP 或BiPAP 的 IPAP 压力;
(4)滴定中,出现持续至少 3min 的明显鼾声,应调高 CPAP 或 BiPAP 的 IPAP 压力;
(5)评估是否可以进行分阶段 CPAP 或 BiPAP 模式呼吸机压力滴定,要求同时符合以下要求:①首先 PSG监测时间≥ 2 h,并且 AHI ≥ 30 次 /h;②进行 CPAP或 BiPAP 模式压力滴定时间 >3 h;③压力滴定得出的压力参数可完全或几乎完全解决仰卧位非快速眼球运动(non-rapid eye movement,NREM)和快速眼球运动(rapid eye movement,REM)期内的呼吸事件;如果在分段压力滴定过程中未达到以上要求中的第②和③项内容,则应该实施第二次整夜压力滴定;
(6)若患者不能忍耐较高的 CPAP 气压,或是患者对 CPAP 治疗模式的顺从性较差,可更换 BiPAP 模式治疗;当 CPAP 压力值升高到 15 cmH2O,且还不能完全消除 OSA 时,可调整为 BiPAP 模式进行压力滴定;但并不是一定到 15 cmH2O,应根据患者的实际情况和对呼吸机的耐受情况来进行;
(7)无论是采用 CPAP 模式还是 BiPAP 模式进行滴定,其最终的结果值都能把以 OSA 事件为主的 AHI 控制在一个低水平(理想情况下 AHI<5 次 /h),并且要求最低血氧饱和度(SaO2)稳定在 90% 以上,可以接受部分漏气量存在。
4 压力滴定的标准判断
(1)理想的压力滴定标准:患者的睡眠持续稳定且时间≥ 15 min,滴定的压力参数能把呼吸紊乱指数(Respiratory disturbance index,RDI)维持在 5 次 /h 以下,其中包括仰卧位睡眠的 REM 期,且不存在自主觉醒;
(2)好的压力滴定标准:设置的压力参数在仰卧位睡眠的 REM 期,在没有醒觉的情形下,能把 RDI 水平稳定在 10 次 /h 以内;或在基础 RDI<15 次 /h 的前提下,使其改善程度超过 50%;
(3)较好的压力滴定标准:指选择的压力参数尽管不能把 RDI 值控制在 10 次 /h 以内,但较基础 RDI 水平提高程度达到 75%(特别是重度 OSA 患者)或者滴定结果已满足理想或好的压力滴定标准,但设置的压力参数没有经过仰卧位的 REM 期;
(4)满足以上 3 条标准中的任意一条的压力滴定都被认为是合格的压力滴定,若均不满足则认为是一次不合格的压力滴定;
(5)如果第一次压力滴定结果不满足理想和好的标准,征得患者的同意后可进行第二次压力滴定;如果第一次是分段压力滴定,第二次压力滴定应该在不符合上述第(3)条标准的前提下进行;
(6)在进行压力滴定时应充分考虑到老年患者的疾病特点,兼顾疾病的合并症和睡眠异态的情况来选择滴定模式;
(7)在滴定过程中,可根据患者具体情况联合经皮二氧化碳监测,协助呼吸机模式的调整。若无监测二氧化碳相关设备,必要时可行动脉血气分析。在压力滴定结束前,可考虑行动脉血气分析,协助判断压力滴定是否成功,指导下一步治疗方案的制定。
5 压力滴定的疗效观察和监测
老年患者由于基础病情复杂,常常合并其他睡眠障碍,在压力滴定过程中应观察下列内容:
(1)患者的睡眠潜伏期、睡眠效率、睡眠结构、睡眠分期、总睡眠时间,滴定过程中的觉醒及体位变化情况;
(2)睡眠中呼吸系统的变化;
(3)睡眠中循环系统的变化;
(4)睡眠异常情况;
(5)呼吸机通气参数;
(6)SaO2,某些情况下如合并心力衰竭、慢阻肺、合并肥胖低通气等可进行经皮二氧化碳监测;
(7)REM 期时需关注上述第(2)~(5)项指标的变化情况及有无出现睡眠行为障碍等;
(8)确定患者最适压力;
(9)滴定过程中,注意观察患者呼吸机治疗的不良反应,及时进行处理。
四、老年 OSA NPPV的内容和基本操作流程

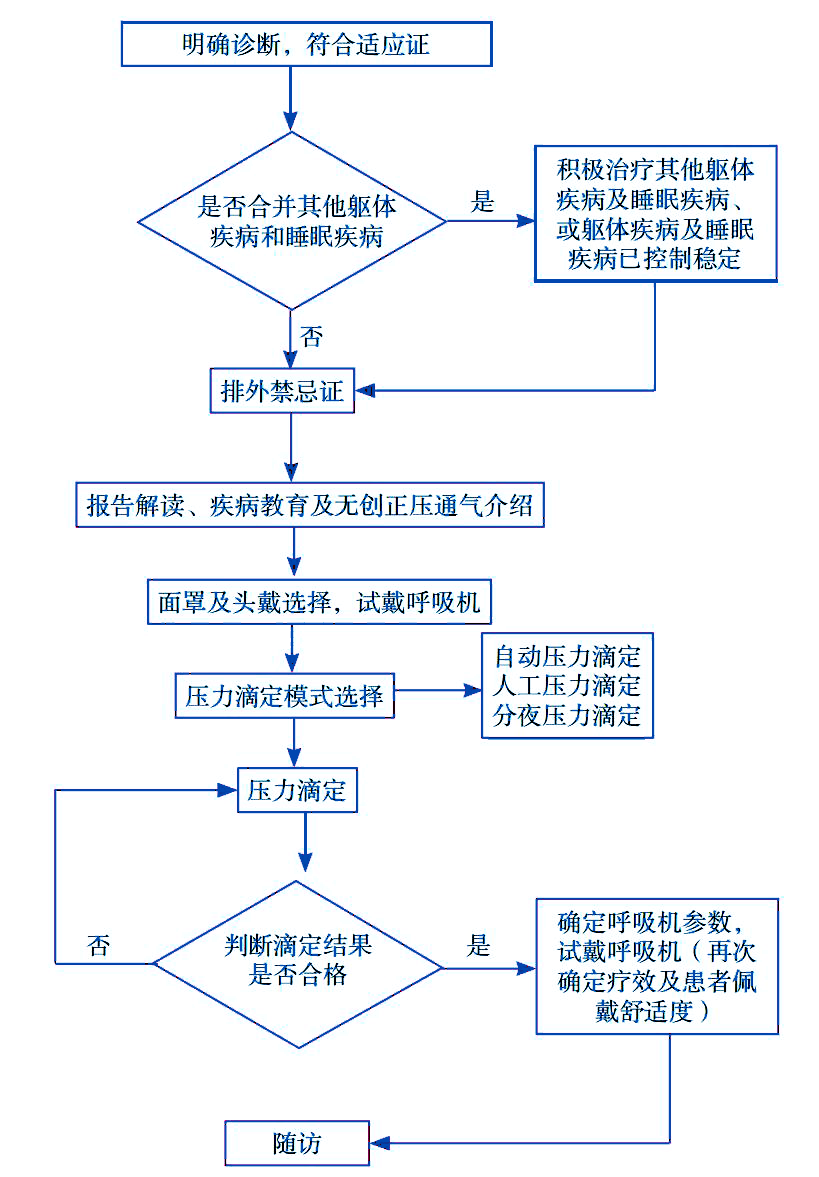
图 1 无创正压通气治疗的基本操作流程
五、老年 OSA NPPV的要求
1 确定呼吸机治疗方案
由于老年患者视听功能下降,认知能力下降,故应向患者及家属详细介绍压力滴定结果,了解患者佩戴呼吸机的感受,根据患者压力滴定结果,确定患者呼吸机治疗参数。必要时,可让患者夜间试戴呼吸机,次日根据患者疗效、舒适度及睡眠质量调整呼吸机治疗参数,若疗效不佳,可重复试戴。具备条件的患者、合并多种睡眠障碍的患者、合并严重心肺疾病的患者以及多次调整治疗效果仍不理想的患者,建议住院观察呼吸机治疗情况,并治疗合并的疾病及睡眠障碍。
2 NPPV的疗程
(1)基于临床实践的呼吸机治疗时间和疗程,无并发症的老年 OSA 患者建议在睡眠状态下佩戴呼吸机治疗,每日治疗时间应 >4 h;
(2)对于基础疾病较多,病情较复杂的老年人,需根据个人的具体病情来调整呼吸机治疗方案,存在心血管并发症的患者,建议每天晚上治疗 6 h,清醒状态下也可能需要佩戴呼吸机;
(3)若存在失眠情况,应尽量避免抑制呼吸的催眠药物,建议使用非药物的治疗方法来改善睡眠情况;若特殊情况下需使用镇静催眠药物,密切监测患者睡眠呼吸情况,必要时在服用镇静催眠药的情况下再次进行压力滴定;
(4)若合并异态睡眠的情况,应辅助药物治疗,增加睡眠稳定性,利于 NPPV 的治疗;
(5)定期对呼吸机的治疗效果进行评估,根据疗效调整呼吸机相关治疗参数。治疗中若无严重不良反应,建议长期使用。
六、老年 OSA NPPV失败的原因及相关处理方法
NPPV 过程中有很多原因会影响老年患者治疗效果及依从性,从而导致治疗失败。常见导致治疗失败的原因以及处理的方法见表 1。
表1 老年 OSA 无创正压通气失败的原因及相关处理方法
| 无创正压通气失败原因 | 处理方法 |
| 患者认知不到位 | 加强医患沟通,滴定前给患者及家属全面讲解 OSA 的相关知识,争取患者及家属的配合 |
| 面罩选择不当 | 及时调整或改善人机连接方式,滴定前让患者试戴多种面罩,选择最合适的面罩进行佩戴 |
|
滴定时呼吸机模式及压力设定不恰当或人机同步性差 |
对于不能耐受 CPAP 的老年患者,经过调整仍不能耐受的,可试用 BiPAP 模式。人机同步性差,可能的原因是:一是所用机型因呼吸机的算法同步性差,此时应调整或换用同步触发灵敏度好的呼吸机;二是患者的呼吸与机器的配合度差,应教会患者在佩戴呼吸机时主动的自主呼吸,让呼吸机的同步与自主呼吸一致 |
|
呼吸机治疗中出现的副作用没有得到重视和及时处理 |
滴定后可让患者试戴呼吸机数天,密切观察治疗效果及副作用,及时解释和协助患者调整佩戴过程中的不适;确定治疗方案后,向患者及家属交代随访时间,可适当增加随访密度 |
|
其他睡眠疾病没有得到及时处理,如:失眠、不宁腿综合征等 |
及时发现患者共病的其他睡眠疾病,并及时处理,保证患者的睡眠稳定性 |
|
呼吸机使用不熟练 |
向患者及患者家属耐心讲解呼吸机使用方法,让患者家属协助患者完成呼吸机的使用,密切随访 |
|
不良生活习惯,如吸烟、酗酒等 |
加强患者及家属的健康教育,嘱咐患者注意睡眠卫生、规律作息、戒烟酒,保证良好的生活习惯 |
七、老年 OSA NPPV过程中的其他相关问题
在治疗依从性良好的老年患者中,因疾病的复杂性,可能在治疗中出现或合并一些其他需要处理的问题,像失眠、中枢性睡眠呼吸暂停(Central sleep apnea,CSA)、不安宁腿综合征、周期性肢体运动障碍以及其他一些心脑血管系统疾病等。这些合并问题的出现可能是暂时的,一般在使用 NPPV 连续治疗几日后,当睡眠生理结构逐渐重建,以上并发症可随之好转,若无改善,则需进一步明确病因。
八、NPPV的依从性及定期随访
1 依从性
(1)良好沟通:治疗过程中与患者及家属保持良好的沟通;
(2)综合评价:综合评价呼吸机治疗时会出现的各种特殊状况,如患者面部结构异常、认知功能障碍等,可联合专科医生共同处理;
(3)熟练、正确使用:患者及照护者能熟练并正确地使用呼吸机,能使患者获得良好依从性;
(4)个性化方案:压力滴定找到患者最适的压力参数,个体化、针对性的治疗方案是建立良好依从性的重要前提。
2 定期随访
(1)近期随访管理:在治疗中的第 1 周、第 1 个月、第 3 个月内要进行严格的随访,了解患者治疗中的不适、治疗效果、是否耐受等,根据情况提供必要的解决方案,最后把随访的内容详细登记在档案中;
(2)远期随访管理:在治疗的半年、1 年后应该建议患者返院复诊,之后至少每隔 1 年随访 1 次,了解治疗效果,必要时重新进行呼吸机压力滴定,重新设置治疗参数;
(3)社会及家庭支持:尽量让患者的家属,特别是患者的照护者参与到患者诊疗的全过程中来,让他们也了解患者病情及治疗的必要性,对患者的治疗依从性有积极作用。



本文来源:
中国老年医学学会睡眠医学分会. 老年阻塞性睡眠呼吸暂停患者无创正压通气应用规范专家共识[J]. 中国全科医学. DOI: 10.12114/j.issn.1007-9572.2023.0931.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言















#睡眠呼吸暂停# #无创正压通气#
129