AIM:质子泵抑制剂(PPI)或可降低双膦酸盐益处
2011-10-31 MedSci原创 MedSci原创
(图中说明从生物学的角度看,PPI可能会影响钙、维生素B12以及双膦酸盐的吸收,还可能会影响破骨细胞的质子泵,从而影响双膦酸盐类药物的抗骨折作用) 质子泵抑制剂(PPI)广泛应用于老年患者,并常常与口服双膦酸盐类合用。2011年2月14日,《内科学文献》(Arch Intern Med)在线发表丹麦学者亚伯拉罕森(Abrahamsen)等的研究,证实在老年患
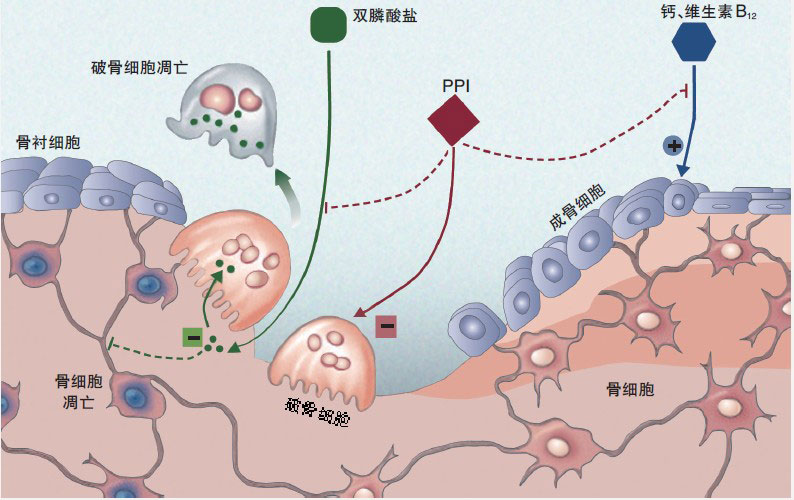
(图中说明从生物学的角度看,PPI可能会影响钙、维生素B12以及双膦酸盐的吸收,还可能会影响破骨细胞的质子泵,从而影响双膦酸盐类药物的抗骨折作用)
质子泵抑制剂(PPI)广泛应用于老年患者,并常常与口服双膦酸盐类合用。2011年2月14日,《内科学文献》(Arch Intern Med)在线发表丹麦学者亚伯拉罕森(Abrahamsen)等的研究,证实在老年患者中,同时应用PPI与阿仑膦酸盐抗髋部骨折保护作用降低相关,且呈剂量依赖性。研究者认为,在口服双膦酸盐类药物的患者中,不推荐同时应用PPI来控制上消化道症状。
该项开放性队列研究共纳入38088例刚开始服用阿仑膦酸钠的患者,平均随访3.5年,结果显示,对于髋部骨折,阿仑膦酸盐与PPI存在显著相互作用(P<0.05)。在未应用PPI的患者中,服用阿伦膦酸盐使患者髋部骨折危险降低39%[危险比(HR)0.61; 95% 可信区间(CI)0.52~0.71;P<0.001]。而在那些同时应用PPI的患者中,骨折风险降低并不明显(19%,HR 0.81; 95% CI 0.64~1.01; P=0.06)。降低骨折风险的获益呈药物剂量和年龄依赖性减弱。与之相反,同时应用组织胺2(H2)受体拮抗剂并无显著影响。
■ 编后语
近年,多项研究提示,长期应用PPI与骨质疏松性骨折相关。2006年《美国医学会杂志》(JAMA)研究显示,PPI治疗≥1年,髋关节骨折风险增加,且治疗时间越长,风险越大。2008年《加拿大医学会杂志》(CMAJ) 研究证实,≥7年的PPI服用史与骨质疏松性骨折风险显著增加相关,且髋关节骨折风险在服药≥5年时就已增加。
为此,美国食品与药物管理局(FDA)于2010年5月25日通知医师与患者,其对PPI处方和非处方产品的标签进行了修改,添加了新的安全信息:PPI可能增加髋、腕和脊椎骨折的危险。
Abrahamsen等的研究结果无疑让人们原本敏感的神经再度绷紧,虽然该研究是一项观察性研究,尚无法提供有力的证据证实PPI与双膦酸盐疗效下降之间的因果关系,但两者呈剂量-反应关系,且之前应用PPI无影响,这均提示,服用阿仑膦酸盐的患者应考虑寻求PPI替代疗法。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#抑制剂#
23
#质子泵#
32
知道了,谢谢!
106