综合干预治疗糖尿病合并冠心病
2012-04-25 段梦 医师报
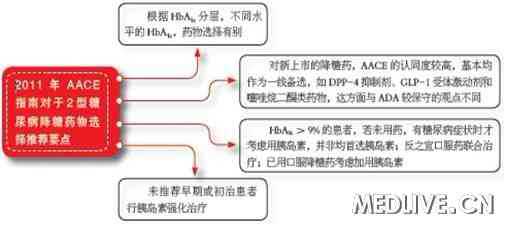
糖尿病远非是血糖问题,糖尿病所引发的一系列并发症,尤其是大血管疾病,其是糖尿病防治的核心。因此,严格控制血糖,且全面控制多种危险因素,是糖尿病合并冠心病的防治关键。 强化血糖控制:干预共同病因 2010年,美国糖尿病学会(ADA)将糖化血红蛋白(HbA1c)≥6.5%作为糖尿病的诊断标准之一。与ADA不同的是,2011年美国内分泌医师协会(AACE)不建议将HbA1c作


本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言








#综合干预#
40