Neurology:帕金森病,认知功能锻炼不足,或可导致痴呆
2022-09-21 Freeman MedSci原创
在PD中区分认知和运动方面的ADL功能,并在痴呆症的前驱阶段监测认知性ADL损害是非常重要的。
与年龄匹配的对照组相比,帕金森病(PD)患者发生认知障碍和痴呆(PDD)的风险几乎增加了6倍。识别那些转化为PDD的高危人群(即那些处于前驱痴呆阶段的人)对于开发和实施早期有效的预防或延缓痴呆的治疗方法至关重要。轻度认知障碍(PD-MCI)是未来PDD的最大风险因素之一。最近的一项荟萃分析发现,平均而言,31%的PD-MCI患者在7年内转化为PDD;

图1: 论文封面图
然而,24%的PD-MCI患者恢复到正常认知功能。因此,在PD-MCI患者中预测PDD的假阳性率很高,迫切需要更好的预测性标记物来定义PDD发展的高风险患者。区分PDD和PD-MCI的基本特征是失去了进行日常生活活动(ADL)的能力,可分为基本ADL(如穿衣或洗澡)和工具性ADL(IADL,如购物或管理药物)。虽然基本的ADL技能在病程中一般能保留较长时间,但更复杂的IADL技能甚至在认知衰退的早期阶段也会受到损害。在大约30%-50%的PD-MCI患者中,可以观察到由各种措施(如问卷调查、客观测试)评估的IADL损害,这表明即使在PDD的前驱阶段,认知也会影响IADL。
迄今为止,研究表明IADL的进展与一些认知指标和未来认知测试表现的恶化有关,但由于缺乏纵向研究,预测认知诊断的结果并不确定。
在横断面上,并非所有的研究都证实PD的认知和功能之间有直接的联系,10,11这意味着并非所有的仪器都适合检测由认知驱动的IADL,并且可能被其他非认知的影响所混淆。重要的是,定义PDD所需的日常功能损害必须主要由认知缺陷引起,主要反映了IADL的缺陷。然而,运动障碍也会影响IADL的评分,突出了在PD患者中识别表明痴呆的障碍的挑战。为了克服这一障碍,研究的重点是创造新的综合工具,如彭氏帕金森日常活动问卷。最近的一项研究利用功能活动问卷(FAQ)开发了新的子分数,以区分认知和运动对无痴呆的帕金森病患者IADL损害的贡献,方法是检查每个FAQ项目与全球认知测量(创建认知子分数)以及运动严重程度测量(创建运动子分数)之间的关联。用认知分值除以运动分值来计算商数(FAQQ),以定义一个认知程度高于运动程度的IADL障碍的患者亚组。进一步的分析显示,该组患者在注意力和语言测试中得分较低,这表明认知性IADL功能障碍患者的认知退化程度更深。
基于这些先前的结果,图宾根大学的Sara Becker等人 在一个纵向的PD队列中检查认知和IADL功能。主要研究目的(1)是评估根据FAQQ(截止值>1)定义的认知IADL障碍的患者是否有更高的PDD发展风险,并确定PD-MCI和认知IADL障碍的组合是否比任何一个标志物单独存在更能预测转换为PDD。
他们假设,同时具有PD-MCI和认知IADL障碍的患者比具有运动IADL障碍的患者转换为PDD的风险更高。我们的次要研究目标如下:
首先:定义与认知IADL障碍相关的基线表型,期望出现认知性能降低、与认知受损相关的遗传风险变异和脑脊液(CSF)生物标志物比率较高的情况;
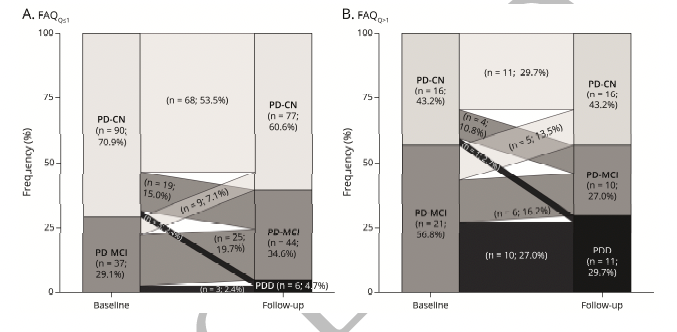
图2:论文结果图
其次:研究通过FAQ分项评分变化反映的功能随时间的进展情况,假设基线分类为PD-MCI或认知IADL障碍的患者在随访时FAQ分项评分的数值较高。
他们进行了一项观察性的纵向研究,使用认知和临床评分,以及遗传和CSF生物标志物。功能活动问卷(FAQ)商数(临界值≥1)表明认知障碍多于运动驱动的IADL障碍,定义了基线时认知IADL障碍状态。用危险比(HR)来比较基线分类对痴呆症转换的影响。
在基线评估的268名PD患者中,108人(40.3%)患有PD-MCI。经过3.78±0.84年的时间,164名(61.2%)患者被重新评估。在随访中,93名(56.7%)患者没有认知障碍,54名(32.9%)符合PD-MCI标准,17名(10.4%)已经出现痴呆。
基线认知IADL障碍(n=37)转化为痴呆的HR在描述上高于PD-MCI,但在具有这两种标记的患者中最高(HR=12.01,95%-CI 4.47-32.22,P<0.001)。
在随访样本中,有近一半的患者(n=10,47.6%)的认知IADL障碍和PDMCI的基线分类转换为痴呆症。在研究期间,认知IADL障碍的基线状态与更高的非运动性负担、更差的认知表现和更严重的IADL进展有关。
该研究的重要意义在于发现了:在PD中区分认知和运动方面的ADL功能,并在痴呆症的前驱阶段监测认知性ADL损害是非常重要的。患有PD-MCI和认知IADL障碍的患者可能是旨在减缓痴呆发展的临床试验的宝贵目标群体。
原文出处
Becker S, Bode M, Brockmann K, et al. Cognitive-Driven Activities of Daily Living Impairment as a Predictor for Dementia in Parkinson Disease: A Longitudinal Cohort Study. _Neurology_. Published online September 2, 2022:10.1212/WNL.0000000000201201. doi:[10.1212/WNL.0000000000201201](https://doi.org/10.1212/WNL.0000000000201201)
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言