超声如何指导围术期肺不张诊断以及肺保护性通气策略?
2023-04-02 梧桐医学 梧桐医学 发表于上海
『肺不张』作为围术期常见的肺部并发症,主要与手术过程中肺组织压缩、肺泡表面活性物质减少相关,使得肺泡内气体含量降低从而出现肺泡萎陷。
『肺不张』作为围术期常见的肺部并发症,主要与手术过程中肺组织压缩、肺泡表面活性物质减少相关,使得肺泡内气体含量降低从而出现肺泡萎陷。
全身麻醉后,由于通气/血流比例失调、大量肺泡细胞萎陷及肺顺应性降低,使得肺不张的发生率高达90%。
未经处理的肺不张会导致严重的后果,包括肺炎、呼吸衰竭、ARDS等术后肺部并发症。这会影响到患者术后康复、延长住院时间以及增加经济成本,也是导致患者围术期死亡的原因之一。
『保护性肺通气策略』(LPVS)的应用对于降低肺不张等肺部并发症有着显著的效果。
最新一版的专家共识将LPVS定义为:在维持适当的氧合和机体基本氧供的前提下,防止肺泡过度扩张和使萎陷的肺泡重新开放,降低机械通气肺损伤的发生率,保护和改善肺功能,减少肺部并发症,降低患者病死率的一种呼吸支持策略。
最开始,LPVS用于ARDS患者的通气治疗,能够降低死亡率。近年来随着临床研究的不断进展,LPVS也被应用于肺功能正常的全身麻醉患者中,相较于ARDS,全身麻醉患者接受机械通气的比例更大,所以更加不能忽视机械通气带来的肺不张风险。
肺超声如何诊断肺不张
大部分患者的肺不张表现并不明显,且能够自行恢复,但也有一部分人会出现严重的低氧血症,仅根据SPO2、PETCO2指标并不能及时诊断。
同时由于麻醉因素相关的肺不张多是由于机械通气所致,病变范围和程度较轻,单纯应用X线不易检测,CT虽然能明确诊断,但是费用高昂。对于这种情况,应用超声对肺部进行实时监测就变得很有意义。
『肺部超声』(LUS)的优势在于价格低、操作便捷等优点,同时有相关研究证明,LUS对肺不张的诊断准确率与CT的相似度约为90%。通过超声动态图像的变化直观反应出现的病理特征,从而指导医生做出及时的处理措施,对于减少肺不张的发生风险尤为重要。
病理状态下,肺内组织气/液比例发生了改变,会出现具有相关诊断意义的空气伪影,使得能够根据肺不张的相关征象从而对其明确诊断。『搏动征』是肺不张出现的早期征象,随后会发展为肺滑动征消失,A线的消失、B线的出现、出现支气管呼吸征等也常常提示出现了肺不张。
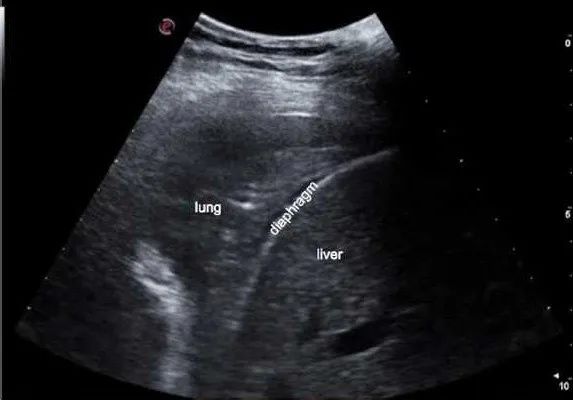
图1 肺不张超声征象
评估肺不张严重程度
『LUS检查』可以将每侧肺分为4,8,12个区域,目前普遍采用12分区法。利用腋前线,腋后线将每侧肺划分为6个区域:两个前部,两个侧部和两个后部,每个区域又分为上下部,依次对其进行纵向检查。
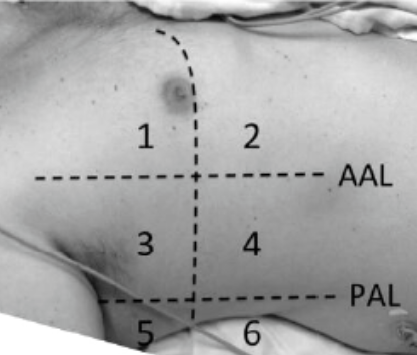
图2 LUS检查12分区
Monastesse等人改良了原始LUS评分并将新评分标准用于评估肺不张的严重程度,使其具有更显著的敏感程度,评分越高表明通气损失越重。
12个象限的每一个区域得分为0~3分,通过12个象限分数相加计算LUS总分:0~36分。通过评分可以判断每个区域是否存在肺不张,统计每个区域的评分总和,最后评估肺不张严重程度。

超声如何指导保护性肺通气
LPVS通过低潮气量、手法肺复张及设置个体化PEEP等方式减少肺不张的发生风险。
基于超声图像所表现出来的肺通气程度,我们可以利用LUS指导保护性肺通气策略。LUS具有直观性,可以根据图像判断患者是否需要进行手法肺复张。
检查过程中实时监测肺滑动征、A线、B线和支气管呼吸征等重要征象,进一步优化麻醉期间机械通气过程,并且可以反复检查,实时监测患者肺部情况和肺复张的效果。
对于个体化最佳PEEP的设定一直是值得商榷的问题,Bouhemad等提出利用LUS滴定ARDS患者的PEEP。
首先超声评估PEEP为5cmH2O时的肺前区形态,随后调整PEEP同时监测肺前区B线,每次增加PEEP时监测肺前区反应性,PEEP每次增加3~4cmH2O,直至肺前区肺不张情况复张为正常,再进一步增加PEEP使B线完全消失。
对于全身麻醉患者,LUS指导下的肺复张过程同样具有良好的动态监测效果,能够滴定最佳个体化PEEP。
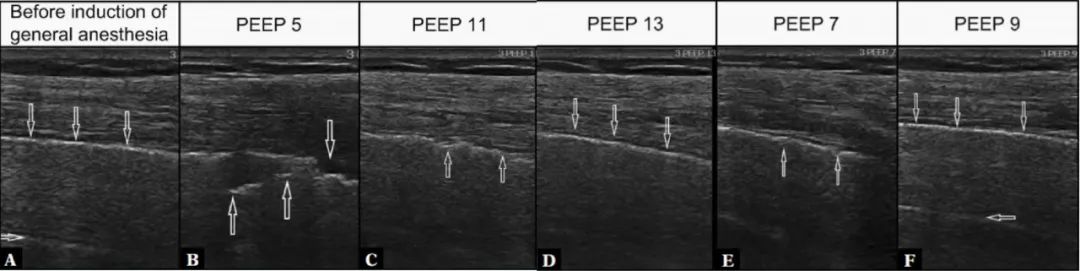
A:麻醉诱导前LUS图像——正常、高回声胸膜线(↓)和A线伪影(→),正常图像。
B:麻醉期间的对照评估,呼气末正压5cmH2O模糊,胸膜线碎片(↓),伴有小的,低回声的胸膜下实变(↑),典型的肺不张图像。
C:当呼气末正压增加到11cmH2O时,持续的肺不张的超声特征,胸膜下实变明显减少(↑)。
D:当呼气末正压达到13cmH2O时,再次可见正常,高回声胸膜线(↓)。
E:当降低压力时,呼气末正压7cmH2O胸膜线连续性(↑)节段紊乱—肺不张的初始图像。
F:将呼气末压增加2cmH2O后,可见肺通气障碍逆转,正常胸膜线和a线伪影,此为肺复张时的个体化PEEP。
LUS的局限性
①应用超声依赖于检查人员的技术水平,并且需要掌握一定的超声理论知识。
②肥胖患者、合并皮下气肿等对于超声波在皮肤到肺之间的传导有一定影响,可能会造成诊断不准确。
③进行后上区扫查时,肩胛骨阻断超声波传导,可能会影响检查的结果。
我们不能忽视围术期可能出现的肺不张,如何监测和预防是我们需要重视的问题。并且围术期肺不张的发生涉及多种因素,包括体重、手术时间、手术体位等。
急诊手术比一般择期手术有更高的肺不张发生率,因此该群体的保护性通气策略需要更多的关注。
床旁LUS不是临床实践中使用的唯一参考指标,必须与临床检查一起参考,配合监测气道压、SpO2等指标才能做出最佳诊断,最大限度地降低肺不张的发生率及损害程度。
参考文献
[1] Monastesse A , Girard F , Massicotte N , et al. Lung Ultrasonography for the Assessment of Perioperative Atelectasis: A Pilot Feasibility Study[J]. Anesthesia & Analgesia, 2017, 124(2):1.
[2] Manivel V, Lesnewski A, Shamim S, Carbonatto G, Govindan T. CLUE: COVID-19 lung ultrasound in emergency department. Emerg Med Australas. 2020 Aug;32(4):694-696.
[3] Bela?d, Bouhemad, Silvia, et al. Ultrasound for "lung monitoring" of ventilated patients.[J]. Anesthesiology, 2015.
[4] Cylwik J, Buda N. The impact of ultrasound-guided recruitment maneuvers on the risk of postoperative pulmonary complications in patients undergoing general anesthesia. J Ultrason. 2022 Feb 8;22(88):e6-e11. doi: 10.15557/JoU.2022.0002. PMID: 35449694; PMCID: PMC9009342.
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言